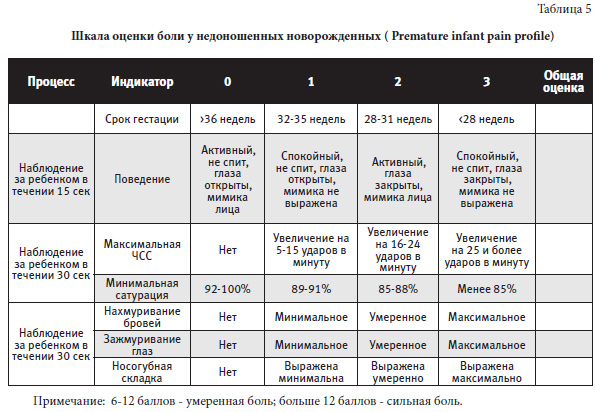
Неонатолог СПбГПМУ объяснила как оценивают новорожденного по шкале Апгар
О чем говорят баллы по шкале и можно ли по ним судить о будущем развитии малыша порталу «ДокторПитер» рассказала доцент кафедры неонатологии СПбГПМУ Лариса Федорова
Шкала Апгар — это система оценки состояния новорожденного (как говорят врачи, «клинического статуса») в первые минуты жизни. Она была предложена американским анестезиологом Вирджинией Апгар почти 70 лет назад, но остается актуальной до сих пор.
По сути, шкала Апгар показывает — нуждается ли только что появившийся на свет малыш здесь и сейчас в медицинской помощи. Особенность такого скрининга в том, что для него не нужно какое-то специальное оборудование — оценка дается, что называется, «на глаз», быстро и при этом точно.
Шкала состоит из 5 блоков:
- цвет кожи
- частота сердечных сокращений
- рефлекторная возбудимость (реакция на внешние раздражители)
- мышечный тонус
- дыхание
Состояние ребенка врачи оценивают дважды — в конце первой и пятой минуты жизни, поэтому полученные баллы пишутся через слеш 6/7 или 8/9. Как рассказала неонатолог СПбГПМУ Лариса Федорова, в пределы нормы попадают 7 баллов и выше. При этом желательно, чтобы вторая оценка была выше первой, ведь после рождения ребенок не сразу адаптируется к новому для себя миру. Важна положительная динамика.
Как рассказала неонатолог СПбГПМУ Лариса Федорова, в пределы нормы попадают 7 баллов и выше. При этом желательно, чтобы вторая оценка была выше первой, ведь после рождения ребенок не сразу адаптируется к новому для себя миру. Важна положительная динамика.
|
— Если один ребенок на первой минуте жизни получил 7 баллов, а другой 9 — для родителей это абсолютно не повод переживать. Вторая оценка — на пятой минуте — по-хорошему должна выше первой, но, если будет 8/8, — тоже неплохо. Показатели же ниже 7 — неважно, разные они будут или одинаковые, уже сигналят, что ребенку требуется помощь врачей. В целом выделяют три степени состояния новорожденного: норму (если оценка на 5-й минуте достигает 7-10 баллов), среднетяжелую (4-6 баллов) и тяжелую (1-3 балла), — объясняет доктор. |
Почему при оценке по шкале Апгар врачи учитывают именно первые 5 минут жизни, а не 7 или 10? По словам неонатолога, исследования показали, что этот временной промежуток обладает наибольшей информативностью в отношении исхода: если при изначально тяжелом состоянии новорожденного через 5 минут не удалось улучшить показатели, возможно развитие осложнений или даже летальный исход.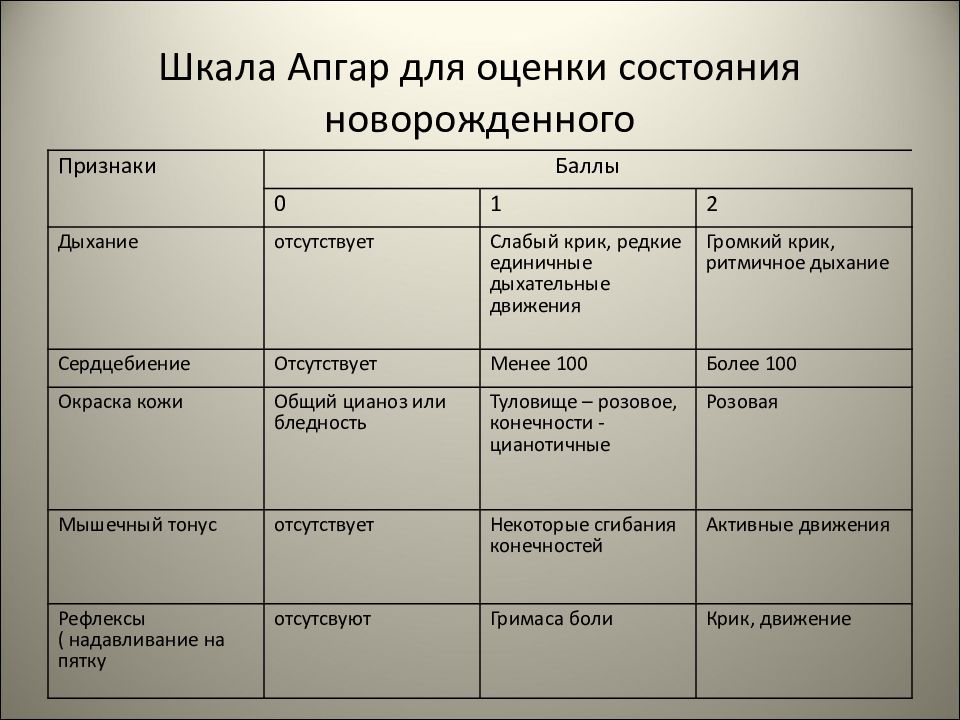 По словам врача, одной шкалы Апгар недостаточно, чтобы полноценно оценить тяжесть состояния новорожденного.
По словам врача, одной шкалы Апгар недостаточно, чтобы полноценно оценить тяжесть состояния новорожденного.
— Шкала хороша для быстрого скрининга. Конечно, в процессе родов неонатологи ориентируются и на другие показатели — мы оцениваем все в комплексе. Например, при необходимости смотрим газовый состав крови — уровень оксигенации (насыщения кислородом — прим. ред.), дефицит оснований и уровень лактата (прогностический признак неврологических нарушений после перенесенной внутриутробно или при родах асфиксии — прим. ред.). Анализ выполняется практически моментально, для этого в каждом роддоме есть специальные аппараты — газоанализаторы, — объясняет специалист Педиатрического университета. |
Весь материал читайте по ссылке >>>
Дата публикации: 23. 08.2021
08.2021
Оценка новорожденного по шкале Апгар
Едва появившись на свет малыш получает первую в своей жизни оценку. Оценку по шкале Апгар. Ставят ее малышу врачи, оценивая его состояние сразу после рождения. Оценка чрезвычайна важна для малыша и его мамы. От этой оценки будут зависеть дальнейшие действия врачей и то, каким будет уход за ребенком в первые дни, а может быть, и годы жизни. От количества баллов присвоенных по шкале Апгар зависит будет ли малышу оказано повышенное внимание или особая забота, потребуется ли ему помощь врачей.
Что же такое оценка по шкале Апгар? По каким параметрам оценивают малыша и на основании каких данных присваивают ему то или иное количество баллов, а главное, о чем эти баллы говорят? Многие ошибочно думают, что оценка по шкале Апгар показывает уровень умственного развития малыша, а некоторые даже полагают, что с помощью баллов врачи оценивают внешность крохи.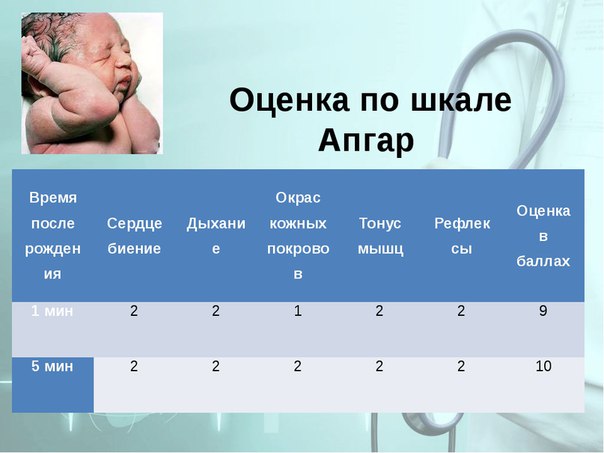
Шкала Апгар была предложена американским врачом-анестезиологом Вирджинией Апгар в 1952 году. Поэтому и система оценки носит ее фамилию. Изначально, такая система была разработана для среднего медперсонала, чтобы они могли определить, какому малышу нужен особый медицинский уход. Для того чтобы присвоить крохе оценку никаким тестам и исследованиям, его, конечно, не подвергают. Врач просто осматривает новорожденного, проверяет его реакцию, прослушивает ритм сердца, наблюдает за первыми движениями и присваивает 0, 1 или 2 балла после оценки каждого из главных показателей. Но обо всем по порядку. Как же начисляются баллы по шкале Апгар?
Состояние малыша, который только что появился на свет, оценивают по следующим показателям:
-
дыханию,
- сердцебиению,
-
мышечному тонусу,
-
рефлексам и цвету кожных покровов.

Каждый из этих показателей получает оценку врача по системе Апгар. 0, 1, или 2 балла. Таким образом в сумме это складывается в общую оценку по шкале Апгар. Максимально возможная оценка — 10 баллов, она ставится в том случае, если по всем показателям состояние ребенка на момент рождения идеальное. Надо сказать, что такая оценка — большая редкость. Только 10 процентов новорожденных получают столь высокую оценку в первые секунды своей жизни. Оценку врачи ставят спустя несколько секунд после появления ребенка на свет, а также спустя 5 минут после рождения. А потому всегда молодой мамочке говорят две цифры, к примеру, 8/9 баллов. При этом очень важно, чтобы разница между первой и второй оценкой была 1-2 балла — это говорит о хорошей динамике в работе основных показателей состояния малыша.
Рассмотрим же каждый из основных показателей, за которыми наблюдают врачи, оценивая состояние малыша по системе Апгар.
-
Дыхание малыша.
 Новорожденный может делать до 40–45 дыхательных движений в минуту. Такая активная работа дыхательной системы оценивается по максимуму — 2 балла. При этом едва появившись на свет малыш громко кричит. Это говорит о хорошей работе легких. Если же кроха только плачет, но не кричит, а его голосок дрожит и дыхание медленное — врач ставит 1 балл за работу дыхательной системы. Если малыш не дышит и не издает никаких звуков — ставится 0 баллов.
Новорожденный может делать до 40–45 дыхательных движений в минуту. Такая активная работа дыхательной системы оценивается по максимуму — 2 балла. При этом едва появившись на свет малыш громко кричит. Это говорит о хорошей работе легких. Если же кроха только плачет, но не кричит, а его голосок дрожит и дыхание медленное — врач ставит 1 балл за работу дыхательной системы. Если малыш не дышит и не издает никаких звуков — ставится 0 баллов. -
Сердцебиение. У малыша, только появившегося на свет, сердце бьется очень быстро, ведь роды — это тяжелая работа не только для мамочки, но и для младенца, который торопится увидеть этот мир! Сердце крохи в момент рождения делает до 130–140 ударов в минуту. Если частота сердцебиения свыше 100 ударов в минуту — работе сердца дают 2 балла. Если же крохе не хватало кислорода в утробе, либо поступление кислорода было нарушено во время тяжелых родов — малыш дышит медленно и частота его сердцебиения не высока.
Врачи ставит 1 балл. Если же пульс отсутствует — работа сердца получает 0 баллов.
-
Мышечный тонус. Как правило, у новорожденных повышен тонус мышц. Это связано с тем, что на протяжении длительного времени, 9 месяцев, ребенок находился в единственно возможной позе — его голова была приведена к груди, руки согнуты в локтях, пальчики сжаты в кулачки, а ноги согнуты в коленных и тазобедренных суставах. Поэтому после появления на свет, когда необходимость сохранять позу эмбриона отпадает и ребенок обретает долгожданную свободу — движения его очень хаотичны, очень резки. Ребенок размахивает руками и дергает ножками. Такая двигательная активность говорит о нормальном состоянии мышечного тонуса и оценивается в 2 балла. Если же и после появления на свет, ноги и руки малыша согнуты, а движения редкие и медленные — врач ставит 1 балл. Если малыш совсем не двигается — 0 баллов.
-
Рефлексы. С самого рождения у крохи начинают работать безусловные рефлексы.
 Такие как крик или первый вдох. Если основные безусловные рефлексы проявляются сразу — это 2 балла. В том случае когда рефлексы вызваны специалистами, но не сразу — 1 балл. Если же рефлексов у малыша нет — 0 баллов.
Такие как крик или первый вдох. Если основные безусловные рефлексы проявляются сразу — это 2 балла. В том случае когда рефлексы вызваны специалистами, но не сразу — 1 балл. Если же рефлексов у малыша нет — 0 баллов. -
Цвет кожных покровов. У новорожденного в идеале цвет кожи должен быть от бледно розового до ярко розового. Это говорит о нормальной циркуляции крови. При этом врач оценивает и цвет слизистых оболочек рта, губ, ладони и подошвы ног. Если у малыша цвет ножек и ручек слегка синюшный — ставится 1 балл. Если же все тело младенца равномерно бледное или синюшное — 0 баллов.
Оценку по шкале Апгар в первые секунды жизни малыша врач должен сделать очень быстро, буквально за несколько секунд, ведь от этого может зависеть и жизнь младенца. Так, состояние детей, которые набирают от 7 до 10 баллов считается хорошим, или даже отличным, деткам с такой оценкой нужен лишь обычный уход. Тем, кто набрал от 4 до 6 баллов — могут потребоваться некоторые реанимационные процедуры. Если же результат ниже 4 баллов — малышу необходимо экстренное оказание медицинской помощи.
Если же результат ниже 4 баллов — малышу необходимо экстренное оказание медицинской помощи.
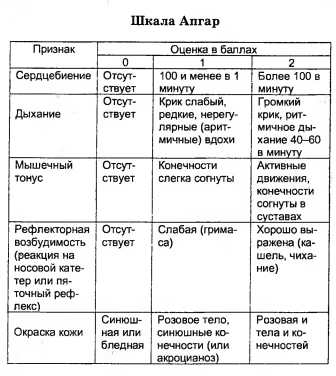
В медицинской литературе система оценки состояния ребенка по шкале Апгар приведена в виде довольно простой таблицы, которая все расставляет по своим местам:
|
Критерии для оценки по шкале Апгар |
0 баллов |
1 балл |
2 балла |
|
Окраска кожного покрова |
Бледность или цианоз (синюшная окраска) |
Розовая окраска тела и синюшная окраска конечностей (акроцианоз) |
Розовая окраска всего тела и конечностей |
|
Частота сердцебиений за 1 минуту |
Отсутствует |
<100 |
>100 |
|
Рефлекторная возбудимость (реакция малыша на введение носового катетера) |
Не реагирует |
Реакция слабо выражена (гримаса, движение |
Реакция в виде движения, кашля, чиханья, громкого крика |
|
Мышечный тонус |
Отсутствует, конечности свисают |
Снижен, некоторое сгибание конечностей |
Выражены активные движения |
|
Дыхание |
Отсутствует |
Нерегулярное, крик слабый |
Нормальное, крик громкий |
В зависимости от количества баллов, которые даны малышу при рождении, можно оценить его общее состояние на момент появления на свет:
10-7 баллов — оптимальное состояние.
5-6 баллов — легкие отклонения в состоянии малыша.
3-4 балла — средние отклонения в состоянии малыша.
0-2 балла — серьезные отклонения в состоянии крохи.
Нужно сказать, что оценка по шкале Апгар дает характеристику лишь главных показателей на момент рождения и не имеет ничего общего с общим состоянием здоровья малыша. И уж тем более не говорит о его дальнейшем умственном развитии! И если ребенок получил 7 по шкале Апгар — это вовсе не означает, что он в дальнейшем будет слабее малыша, получившего 7. Высокая оценка говорит лишь о том, что на момент рождения малыш хорошо дышит, громко кричит, имеет розовый цвет кожи и активно двигается. На каждый из основных показателей могут повлиять тяжелые роды. К примеру, недостаток кислорода при тяжелых родах, когда малыша долго «тянут» специальными щипцами, может вызвать гипоксию (нехватку кислорода), что повлияет на цвет кожных покровов, на громкость крика младенца.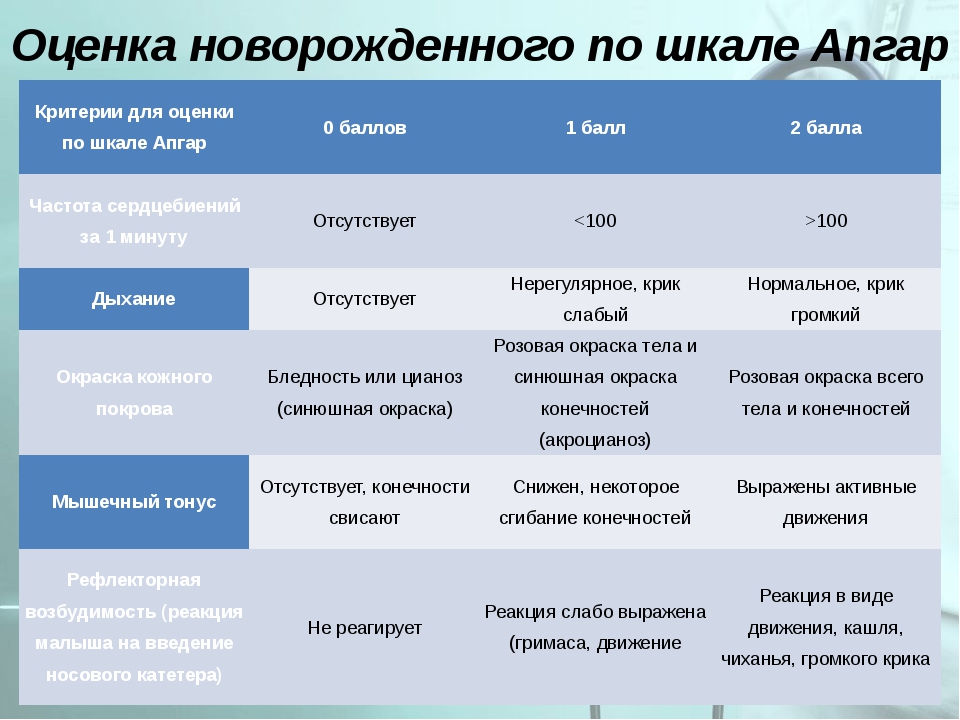 Однако, при проведении специальных реанимационный процедур — жизненные показатели придут в норму. Кроха станет розовым, будет мирно и спокойно дышать и о низкой оценке никто и не вспомнит!
Однако, при проведении специальных реанимационный процедур — жизненные показатели придут в норму. Кроха станет розовым, будет мирно и спокойно дышать и о низкой оценке никто и не вспомнит!
Статью подготовила Михеева Наталья.
Шкала Апгар: первая оценка новорожденного
Здоровые новорожденные имеют оценку по шкале Апгар 7-10 баллов. И хотя максимальная оценка — 10 баллов, ее получает очень маленький процент младенцев, у большинства — 7/8 или 8/9 баллов. Вторая оценка, которую ставят через пять минут после рождения, обычно на один-два балла больше первой, хотя может оставаться такой же (к примеру, 7/7).
Что же значат эти загадочные цифры? Полученные малышом 5 или 6 баллов при рождении можно оценить как легкую степень кислородного голодания (гипоксии), 3 или 4 балла — средняя степень гипоксии, а от 0 до 2 баллов — тяжелая гипоксия, асфиксия (удушье). То есть, чем тяжелее состояние малыша, тем ниже цифры..gif)
Если оценка по шкале Апгар через пять минут не достигла 7 баллов, то тест проводят, фиксируя состояние ребенка каждые следующие пять минут до того момента, когда она достигнет 7 и более баллов. Хотя динамическая оценка по шкале Апгар через одну и пять минут невелика, но она существенно возрастает, если оценка 0-3 балла сохраняется на 10-й, 15-й и 20-й минутах жизни.
Чаще всего тяжесть состояния новорожденного обусловлена кислородным голоданием до, во время или сразу после родов. Однако и другие неблагоприятные факторы — например, травмы или инфекции — могут вызывать подобные нарушения.
Клинические проявления неврологических нарушений объединяют термином перинатальная энцефалопатия (ПЭП). Существует много вариантов ПЭП — скажем, синдром повышенной нервно-рефлекторной возбудимости. При этой легкой форме поражения мозга оценка по шкале Апгар составляет 6/7 баллов.
Гипертензионно-гидроцефальный синдром и синдром угнетения центральной нервной системы относят к средней степени тяжести поражения и оценивают от 4-6 до 6-7 баллов. Факторами риска для возникновения данного синдрома является неблагоприятное течение беременности и родов.
Факторами риска для возникновения данного синдрома является неблагоприятное течение беременности и родов.
Судорожный и коматозный синдромы относятся к тяжелым поражениям центральной нервной системы, при которых оценка по шкале Апгар не превышает 1/4 баллов.
Детей с оценкой по шкале Апгар ниже 6 баллов рекомендуется переводить из родильного дома в стационар. Только при улучшении состояния они могут быть выписаны домой под наблюдение участкового педиатра и невролога.
У большинства детей, перенесших легкую и среднетяжелую форму перинатальной энцефалопатии, происходит полное восстановление деятельности центральной нервной системы. Так что первоначальный низкий балл по шкале Апгар не должен вас пугать или расстраивать, просто отнеситесь внимательно к советам педиатра и невролога о поддержании здоровья вашего малыша.
Фото shutterstock.com
Ребенок 8/8 баллов по шкале Апгар
Многие молодые родители сталкивались в своей жизни с выражением «шкала Апгар». Сразу после рождения врач должен сообщать женщине баллы, которые он присудил младенцу согласно этой шкале. Так же, как рост и вес, их вносят в обменную карту. Эти параметры больше всего нужны врачам, а не самой женщине.
Сразу после рождения врач должен сообщать женщине баллы, которые он присудил младенцу согласно этой шкале. Так же, как рост и вес, их вносят в обменную карту. Эти параметры больше всего нужны врачам, а не самой женщине.
Для чего нужна шкала Апгар?
Эту систему разработала американский анестезиолог Вирджиния Апгар в 1952 году. Цель шкалы – предоставление возможности акушерам оценить состояние здоровья новорожденного малыша непосредственно сразу после его прихода в этот мир. Таким образом, можно быстро определить потребность в проведении реанимационных мероприятий.
Оценивают новорожденного по шкале Апгар два раза – в течение первой и пятой минут жизни. В редких случаях требуется большее количество таких оценок. Изначально проверку рефлексов новорожденных проводили медсестры. Но в наше время это является обязанностью врача-неонатолога.
Десятибалльная шкала оценивания состояния новорожденного
Для оценивания ребенка используется десятибалльная система. При этом учитываются показатели его пульса, дыхания, тонуса мышц, кожный покров и врожденные рефлексы.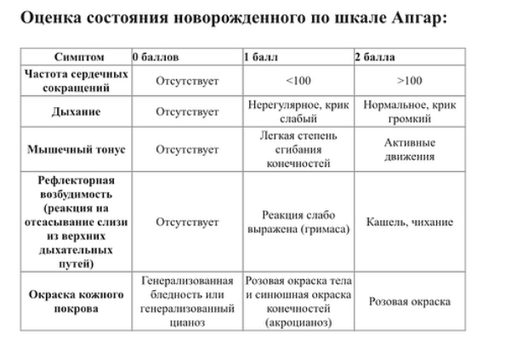 Каждый из них оценивают отдельно, присуждая от 0 до 2 баллов. Их сумма является результатом обследования.
Каждый из них оценивают отдельно, присуждая от 0 до 2 баллов. Их сумма является результатом обследования.
Новорожденного малыша взвешивают, измеряют значение его роста, окружности головки и груди. Если вашей крохе была поставлена оценка больше 7-8 баллов по шкале Апгар, дитя абсолютно здоровое. В таком случае оно находится вместе с мамой до выписки. Если же показатели общей оценки ниже 7 баллов, ребенок нуждается в реанимационной помощи.
Достаточно хорошим является показатель 8/8 баллов по шкале Апгар, так как на первой минуте 10 баллов получают меньше 15 % новорожденных.
Аналогичны ли понятия «жизнеспособный» и «здоров»
Не надо паниковать или расстраиваться, если врач поставил ребенку оценку 7/8 баллов по шкале Апгар. Если малыш сразу же был положен маме на живот, ему дали грудь и после этого его забрали на обследование, он является жизнеспособным. Но вот о состоянии его здоровья можно будет судить только исходя из результатов определенных анализов и проведенного обследования. Достаточно высокой считается оценка 8/9 и даже 8/8 баллов по шкале Апгар.
Достаточно высокой считается оценка 8/9 и даже 8/8 баллов по шкале Апгар.
Здоровье ребенка проверяют, независимо от желания его мамы. От родителей может потребоваться согласие на прививку, а вот разрешения на проведение обследования никто спрашивать не будет.
В ходе этого осмотра врач должен взять кровь из большого пальца на ножке для того, чтобы исключить наличие пяти часто встречающихся мутаций. Если они будут обнаружены своевременно, при правильной терапии значительно увеличивается вероятность их излечения. Малыш в таком случае будет полноценным и здоровым.
Схема определения общего балла
Анализируют состояние младенца по шкале Апгар на протяжении первых пяти минут его жизни. Сразу же после появления на свет смотрят, когда и как закричал младенец, исследуют состояние его кожи, оценивают на яркий свет фонарика, определяют тонус мышц и сердцебиение.
Если у ребенка естественный окрас кожного покрова и он громко закричал без посторонней помощи сразу же после своего появления на свет, малыш получает наивысший балл по шкале Апгар. К тому же он должен сопротивляться при совершении сгибания или разгибания неонатологом его конечностей. При ярком свете такой новорожденный морщится, а частота биения его сердечка согласно предписанным нормам составляет около 100 ударов в минуту.
К тому же он должен сопротивляться при совершении сгибания или разгибания неонатологом его конечностей. При ярком свете такой новорожденный морщится, а частота биения его сердечка согласно предписанным нормам составляет около 100 ударов в минуту.
Также неонатолог проверяет наличие или отсутствие безусловных рефлексов. Если ребенка положить на спинку и поставить упор к его ногам, он должен отталкиваться. Это называется рефлексом ползания. Когда же дитя берут подмышки и ставят ножками на стол, наклоняя при этом немного вперед, он должен переставлять ножки, имитируя ходьбу. Это является рефлексом автоматической походки.
Низкая оценка по шкале Апгар
Но далеко не каждому малышу удается показать отличные результаты после прохождения через родовые пути и пережитого в результате этого большого стресса. Поэтому, если крохе поставили оценку чуть ниже, чем 8/8 баллов по шкале Апгар, не надо расстраиваться, так как это норма. К тому же не надо забывать и о темпераменте новорожденного человечка.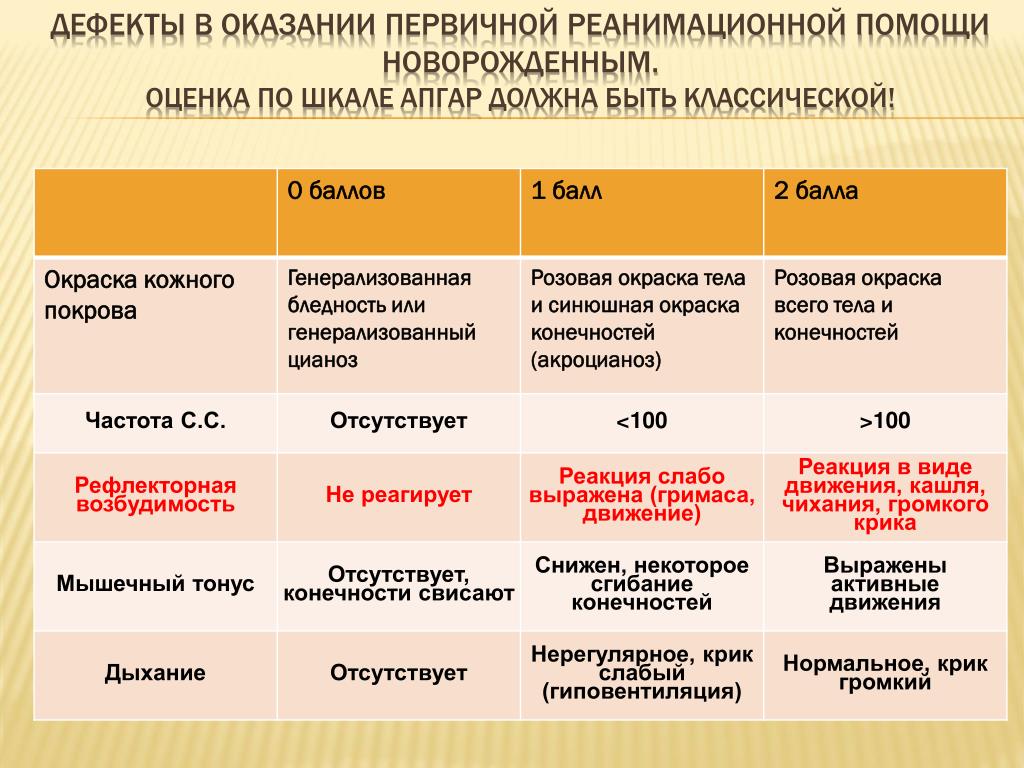 Ведь мамочки тоже бывают очень спокойными. Так почему ребенок должен быть активным?
Ведь мамочки тоже бывают очень спокойными. Так почему ребенок должен быть активным?
Как уже упоминалось, оценивают показатели жизнедеятельности ребенка на протяжении первой и пятой минут его жизни. Достаточно распространенным является случай, когда первая оценка на 1 балл ниже второй. Например, 8/8 баллов по шкале Апгар свидетельствуют о том, что показатели через 5 минут существенно не изменились.
Но достаточно часто в обменной карте можно увидеть немного разные значения. Например, 7/8 и 6/8 баллов по шкале Апгар свидетельствуют о том, что после истечения пяти минут малыш освоился в совершенно незнакомом для него мире. Поэтому показатели стали значительно выше. В большинстве случаев за этот короткий промежуток времени происходит насыщение организма кислородом, что влияет на улучшение работы сердечно-сосудистой системы. Это и способствует прибавлению одного или двух баллов.
Таблица оценки критериев жизнедеятельности новорожденного
Для лучшего понимания того, какие оценки и за что врачи ставят новорожденному ребенку, можно использовать таблицу ниже.
| 2 балла | 1 балл | 0 баллов | |
| Состояние мышечного тонуса | Младенец подвижен | Наблюдается недостаточная активность малыша | Осутствие каких-либо движений |
| Особенности дыхания | Ребенок самостоятельного громко закричал сразу же после рождения | Слабый, нерегулярный крик | Нет крика и дыхания |
| Частота сердечных сокращений | > 100 | < 100 | Отсутствует |
| Особенности цвета кожи | Нежно-розовый | Кожа ручек и ножек синяя, остальные части тела имеют естественный окрас | Вся кожа малыша имеет синий оттенок |
| Безусловные рефлексы | Присутствует отличная реакция на основные раздражители | Реакция на раздражители плохо выражена, подвижность практически отсутствует | Нет абсолютно никакой реакции на внешние раздражители |
Но с помощью этой таблицы можно судить только о физическом здоровье малыша. Нельзя применять показатели шкалы Апгар для других прогнозов. Например, она не используется для того, чтобы определять умственные способности ребенка.
Нельзя применять показатели шкалы Апгар для других прогнозов. Например, она не используется для того, чтобы определять умственные способности ребенка.
Как получить высокий балл?
Конечно, каждая мама хочет, чтобы был здоровым ее ребенок. 8 баллов по шкале Апгар – это один из самых желанных для нее показателей. Но этот результат зависит прежде всего от нее самой. Сразу же после того как женщина узнает о наступившей беременности, ей следует проанализировать и скорректировать свой рацион, режим дня. Также надо неукоснительно соблюдать абсолютно все предписания врача. Только в таком случае через 9 месяцев родится крепкий и здоровый малыш, который получит как минимум 8 баллов по шкале Апгар.
Поведение во время родов
Не надо слишком легкомысленно относиться и к словам врачей во время родов. Ведь от благоприятного исхода этого процесса зависит то, каким родится ребенок. 8/9 баллов по шкале Апгар получит тот малыш, чья мама правильно себя вела и выполняла все рекомендации врача. В обратном случае у младенца может оказаться синяк вместо головы. Ничего страшного и смертельного в этом, конечно же, нет. В течение первого месяца синий цвет кожи сменится на естественный розовый. Но вот показатели оценки по шкале Апгар снизятся на 1 или 2 балла.
В обратном случае у младенца может оказаться синяк вместо головы. Ничего страшного и смертельного в этом, конечно же, нет. В течение первого месяца синий цвет кожи сменится на естественный розовый. Но вот показатели оценки по шкале Апгар снизятся на 1 или 2 балла.
Не волнуйтесь, если какой-то показатель был немного ниже нормы. Это не свидетельствует об инвалидности или наличии патологических проблем со здоровьем. Оценка по шкале Апгар – это достаточно важный показатель, который никаким образом не влияет на дальнейшее будущее ребенка. Его учитывают только при рождении, как рост и вес.
Шкалы по педиатрии • Медицинский Клуб
Медицинские онлайн-шкалы по педиатрии, неонатологии и перинатологии, пригодные в практике практикующего специалиста в работе с его маленькими пациентами.
Содержание:
- Шкала Apgar
- Шкала Downes
- Шкала CHEOPS
- Шкала NIPS
- Шкала FLACC
- Шкала CRIES
- Шкала Yale
- Шкала PCS
- Шкала Raimondi
- Шкала тактильной и визуальной оценки боли
- Шкала SNAP-PE
- Шкала DAN
- Объективная шкала боли (OPS)
- Шкала Blantyre
- Шкала NTISS
- Индекс CRIB
- Шкала SUN
- Шкала Сильвермана— Андерсена
- Шкала комы Аделаиды
- Шкала PARS
Шкала Apgar
Шкала Апгар — система быстрой оценки состояния новорождённого.
На 27-м ежегодном конгрессе анестезиологов (1952) американская врач-анестезиолог Вирджиния Апгар впервые официально представила разработанную ею систему оценки состояния новорождённого на первых минутах жизни. Это простой метод для начальной оценки состояния ребёнка с целью выявления необходимости реанимационных процедур.
Шкала предполагает суммарный анализ пяти критериев, каждый из которых оценивается целочисленно в баллах от 0 до 2 включительно. Результат оценки может быть в диапазоне от 0 до 10.
Трактовка результатов
Данная оценка выполняется обычно на первой-пятой минуте после рождения и может быть повторена позднее, если результаты оказались низкими. Баллы менее 3 означают критическое состояние новорождённого, более 7 считается хорошим состоянием (норма).
Шкала Апгар была разработана для медперсонала с целью определить, каким детям требуется более тщательное наблюдение. Ребёнок, получивший 5 баллов, нуждается в более пристальном наблюдении, чем ребёнок, получивший от 7 до 10 баллов. Ребёнок, получивший 5-6 баллов спустя минуту после рождения, но через пять минут повысивший свой показатель до 7 — 10, переходит в категорию детей, о которых можно не беспокоиться. Ребёнок, начавший жизнь с пятью баллами по шкале Апгар и оставшийся при тех же 5 баллах через 5 минут после рождения, нуждается в более тщательном наблюдении. Идеальные 10 баллов встречаются редко.
Ребёнок, получивший 5-6 баллов спустя минуту после рождения, но через пять минут повысивший свой показатель до 7 — 10, переходит в категорию детей, о которых можно не беспокоиться. Ребёнок, начавший жизнь с пятью баллами по шкале Апгар и оставшийся при тех же 5 баллах через 5 минут после рождения, нуждается в более тщательном наблюдении. Идеальные 10 баллов встречаются редко.
Шкала Downes
Шкала Доунса (Downes) для оценки тяжести респираторных нарушений у новорожденных, применимая в неонатологии.
Оценка степени дыхательных расстройств в течение нескольких часов:
- 4 балла — легкая
- 5-6 — средней тяжести
- 7-10 — тяжелая
Шкала CHEOPS
Шкала оценки боли Детского Госпиталя Восточного Онтарио — CHEOPS (Children’s Hospital of Eastern Ontario Pain Scale), у детей в возрасте от 1 до 7 лет, для применения в педиатрии.
Интерпретация: необходимость применения анальгетиков возникает при количестве баллов не менее 10; изменение количества баллов более чем на 2 единицы считается достоверным.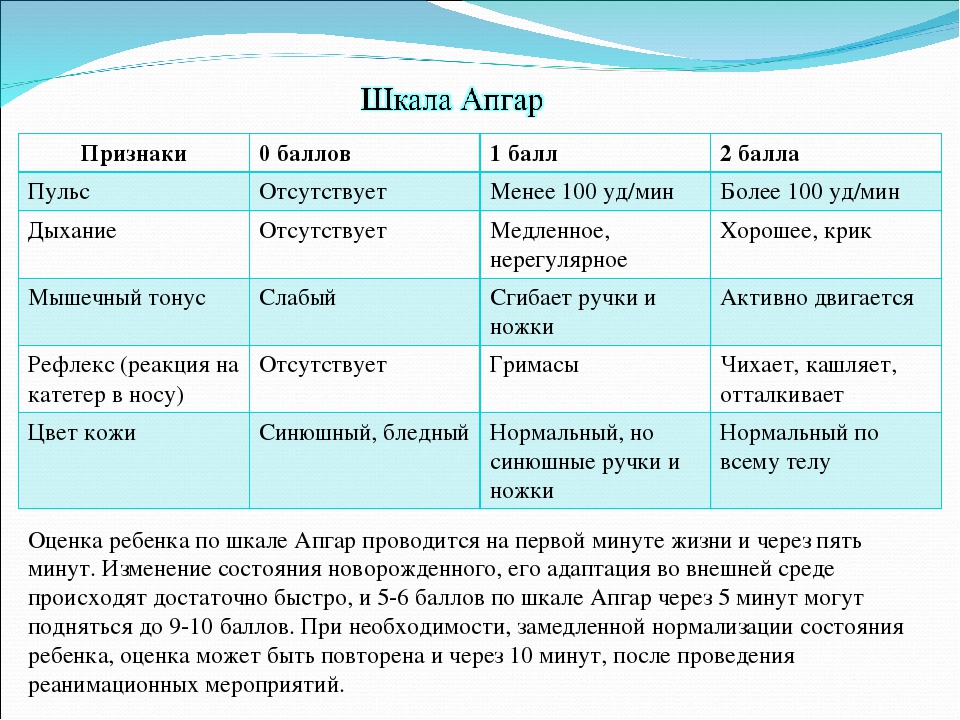
Шкала NIPS
Шкала NIPS для определения выраженности боли у новорожденных и детей младшего возраста (моложе одного года)
Уровень более 3 баллов при оценке свидетельствует о наличии боли.
Шкала FLACC
Поведенческая шкала оценки боли у младенцев и детей до 7 лет — FLACC (face, legs, activity, cry, consolabylitу).
Суммарный балл равен сумме по всем 5 пунктам. Минимальная сумма — 0, максимальная — 10. Чем больше суммарный балл, тем сильнее боль и дискомфорт у младенца.
Шкала CRIES
Шкала CRIES (Crying, Requires increased oxygen, Increased vital signs, Expression, Sleeplessness) — разработана для использования у новорожденных с 32 недель гестационного возраста до 6 месяцев.
Максимальный балл равен 10, минимальный — нулю, чем больше балл, тем сильнее боль.
Шкала Yale
С целью объективизации тяжести состояния ребенка с лихорадкой существует балльная Йельская шкала (Yale Observation Scale, 1982), которая облегчает принятие врачебного решения относительно дальнейшей тактики ведения пациента.
Оценка результата:
- <11 баллов — Амбулаторное лечение
- 11-15 баллов — Консультация с более опытным врачом и/или заведующим отделением
- >15 баллов — Госпитализация
Шкала PCS
Paediatric Coma Scale (Simpson & Reilly) — педиатрическая шкала комы.
Коррекция в соответствии с возрастом ребенка.
- В течение первых 6 мес жизни
— В норме наилучший вербальный ответ – это плач, хотя некоторые
дети в этом возрасте произносят отдельные звуки. Ожидаемая нормальная
оценка по вербальной шкале составляет 2 балла.
— Наилучшим двигательным ответом обычно является сгибание
конечностей. Ожидаемая нормальная оценка по двигательной
шкале составляет 3 балла. - 6 -12 мес
— Обычный ребенок в этом возрасте гулит: ожидаемая нормальная
оценка по вербальной шкале составляет 3 балла.
— Грудной ребенок, как правило, локализует источник боли, но не
выполняет команды: ожидаемая нормальная оценка по
двигательной шкале составляет 4 балла.
- 12 мес — 2 года
— Следует ожидать, что ребенок отчетливо произносит слова:
ожидаемая нормальная оценка по вербальной шкале составляет 4
балла.
— Ребенок обычно локализует источник боли, но не выполняет
команды: ожидаемая нормальная оценка по двигательной шкале
составляет 4 балла. - 2 года — 5 лет
— Следует ожидать, что ребенок отчетливо произносит слова:
ожидаемая нормальная оценка по вербальной шкале составляет 4
балла.
— Ребенок обычно выполняет задания: ожидаемая нормальная
оценка по двигательной шкале составляет 5 баллов. - Старше 5 лет
— Ориентировка определяется как осознание того, что ребенок
находится в больнице: ожидаемая нормальная оценка по вербальной шкале
составляет 5 баллов.
Возрастные нормы общей суммы баллов
| Возраст | Баллы |
| 0-6 мес | 9 |
| 6 — 12 мес | 11 |
| 1 — 2 года | 12 |
| 2 — 5 лет | 13 |
| 2 — 5 лет | 14 |
Шкала Raimondi
Шкала комы для детей Раймонди (Raimondi).
Максимальная оценка по шкале – 11 баллов, минимальная – 3 балла.
Чем выше оценка по шкале, тем лучше состояние сознания.
Сравнение шкалы Раймонди и шкалы комы Глазго
| Шкала комы для детей Раймонди | Шкала комы Глазго |
| 11 | 9-15 |
| 8, 9 | 5 — 8 |
| 3 — 7 | 3 – 4 |
Шкала тактильной и визуальной оценки боли
Шкала тактильной и визуальной оценки боли (TVP scale) была создана для ВИЧ-инфицированных детей с мультиорганной патологией. Она использует прикосновения и наблюдение для оценки боли наряду с оценкой беспокойства и дискомфорта, наблюдаемыми у ребенка.
Шкала SNAP-PE
SNAP-PE (SNAP Perinatal Extension) — перинатальная шкала острого состояния новорожденного.
Шкала DAN
Одной из наиболее популярных шкал оценки боли у новорожденных является шкала DAN (Douleur Aiguedu Nouveau-ne).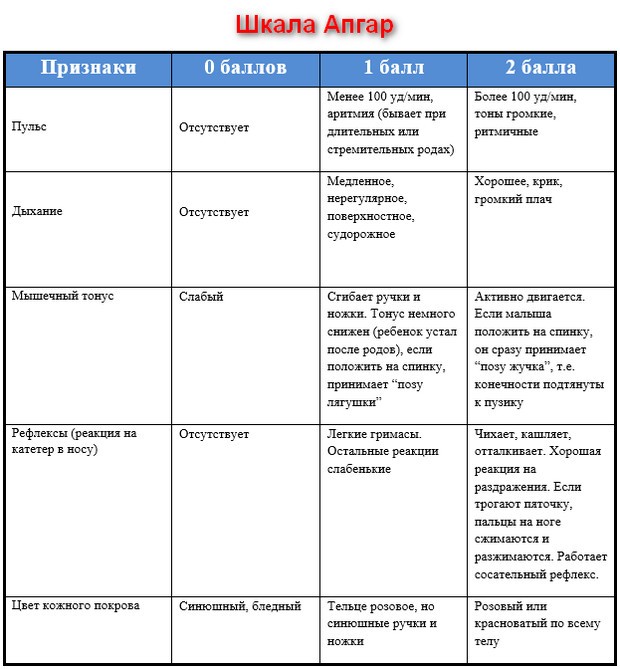 Она используется для оценки острой и хронической боли у новорожденных по внешним признакам.
Она используется для оценки острой и хронической боли у новорожденных по внешним признакам.
Минимальный суммарный балл равен 0, максимальный — 10. Чем больше полученное число, тем больший дискомфорт испытывает ребенок.
Объективная шкала боли (OPS)
Объективная шкала боли (OPS) является достоверным и надежным методом оценки боли. Особенность данного метода в том, что он включает оценку состояния сердечно-сосудистой системы как фактора боли в послеоперационном периоде. Однако одновременно могут присутствовать другие причины, которые влияют на гемодинамику у ребенка.
Шкала OPS чаще используется для оценки боли у детей старше 1 года, у
новорожденных — редко, что связано с неспособностью вербально выразить боль.
Шкала Blantyre
Шкала ком Blantyre является модификацией шкалы комы Глазго, адаптированной для использования у детей, которые еще не научились говорить.
Интерпретация:
- Минимально возможная: 0 баллов (плохо)
- Максимально возможная: 5 баллов (хорошо)
- Отклонение от нормы: ≤ 4 баллов
Шкала NTISS
Шкала NTISS Neonatal Therapeutic Intervention Scoring System (неонатальная шкала эффективности лечения)
| Оценка по NTISS | Оцениваемый риск | Смертность (1992) |
| 0 – 9 | низкий | 1 % |
| 10 – 19 | между незначительным и умеренным | 4 – 5% |
| 20 – 29 | умеренный | 18 – 19% |
| > 30 | высокий | 20 – 30% |
Индекс CRIB
Индекс CRIB (Clinical Risk Index for Babies) или индекс клинического риска для детей раннего возраста — используется для оценки риска для новорожденных сразу после рождения.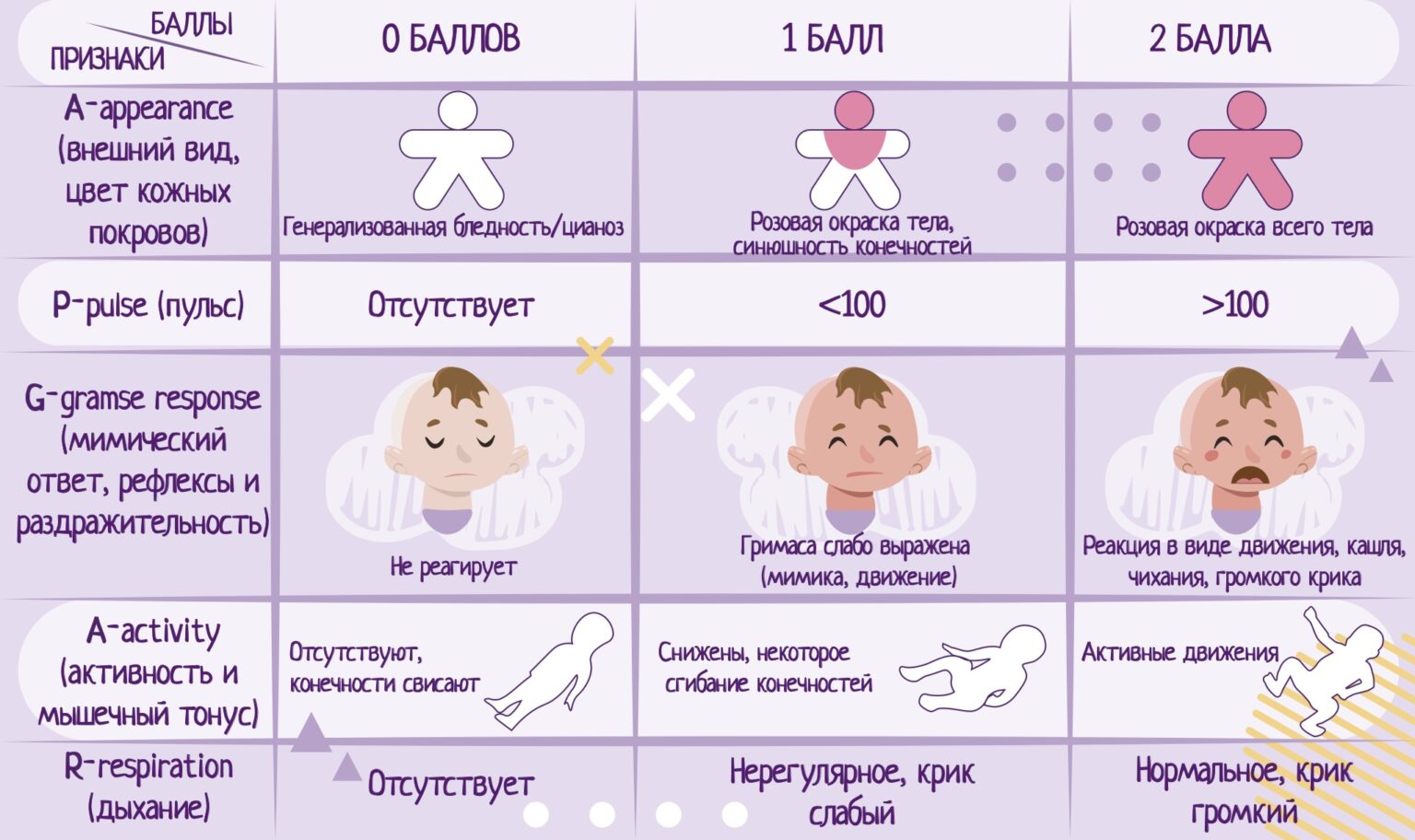
| Оценка CRIB | Больничная летальность | Наличие тяжелых психоневрологических дефицитов у выживших |
| 0-5 | 8% | 5% |
| 6-10 | 38% | 12% |
| 11-15 | 70-76% | 20% |
| > 16 | 85-90% | 20% |
Шкала SUN
Шкала SUN (Scale for Use in Newborns) — шкала, применяемая у новорожденных для оценки боли и физиологических отклонений испытываемых новорожденным в ПИТ.
Интерпретация:
- минимальное значение: 0
- максимальное значение: 28
- нормальные значения находятся в пределах 14 баллов
Шкала Сильвермана— Андерсена
Шкала Сильвермана— Андерсена (Silverman W., Andersen D), используется для диагностики и оценки тяжести синдрома дыхательных расстройств у недоношенных новорожденных (СДР).
Оценка результатов:
- Оценка в 0 баллов свидетельствует об отсутствии синдрома дыхательных расстройств СДР
- Оценка от 1 до 3 баллов — начальные признаки СДР
- Оценка 4—5 баллов — средняя степень тяжести СДР
- При суммарной оценке 6 баллов и более у новорожденных констатируется тяжелый синдром дыхательных расстройств
Шкала комы Аделаиды
Модифицированная шкала комы для детей Аделаиды — создана для оценки состояния маленьких детей, у которых еще нельзя оценить вербальную реакцию.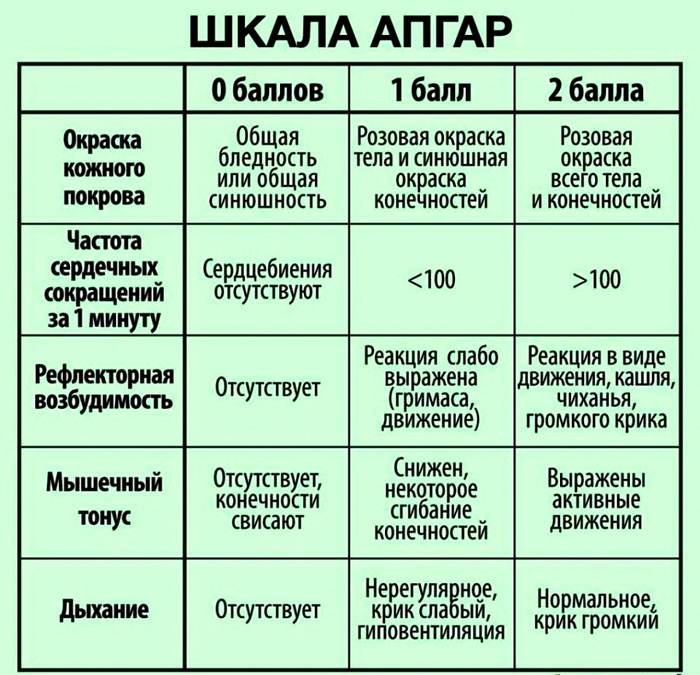
Оценка состояния:
- 3 балла — наихудший прогноз
- 15 баллов — наилучший прогноз
В норме сумма баллов у детей младше 5 лет меньше, чем у взрослых, поскольку у них ограничен объем речевых и двигательных реакций.
Шкалы PARS
Шкала PARS (Pediatric Asthma Risk Score) или педиатрическая шкала оценки риска развития астмы — используется для расчета риска формирования бронхиальной астмы у детей раннего возраста с рецидивирующим визингом.
Интерперетация результатов:
- 0 баллов — Низкий риск развития бронхиальной астмы
- 2 балла — Низкий риск развития бронхиальной астмы
- 3 балла — Низкий риск развития бронхиальной астмы
- 4 балла — Низкий риск развития бронхиальной астмы
- 5 баллов — Умеренный риск развития бронхиальной астмы
- 6 баллов — Умеренный риск развития бронхиальной астмы
- 7 баллов — Умеренный риск развития бронхиальной астмы
- 8 баллов — Умеренный риск развития бронхиальной астмы
- 9 баллов — Высокий риск развития бронхиальной астмы
- 10 баллов — Высокий риск развития бронхиальной астмы
- 11 баллов — Высокий риск развития бронхиальной астмы
- 12 баллов — Высокий риск развития бронхиальной астмы
- 14 баллов — Высокий риск развития бронхиальной астмы
Шкала Апгар.
 Ваш малыш от рождения до двух лет
Ваш малыш от рождения до двух летШкала Апгар
Сразу после рождения ваш ребенок получает «оценку», напоминание о том, что он вступает в количественный мир, где люди сравнивают друг друга и оценивают с момента рождения на протяжении всей жизни. Шкала Апгар, разработанная доктором Вирджинией Апгар в 1952 году, – это способ быстро оценить первоначальное состояние здоровья ребенка. По этой шкале, сначала по истечении одной минуты после рождения, а затем через пять минут после рождения, делается оценка частоты сердцебиений вашего ребенка, дыхательных усилий, цвета кожи, мышечного тонуса и активности, а также реакции на стимуляцию.
Не десятка. Что же в действительности означает шкала Апгар? Ребенок, набравший 10 баллов, более здоровый, чем тот, который набрал 8? Не обязательно! Шкала Апгар изначально была разработана для медперсонала с целью определить, каким детям требуется более тщательное наблюдение. Ребенок, получивший 5 баллов, нуждается в более пристальном наблюдении, чем ребенок, получивший от 7 до 10. Ребенок, начавший жизнь с 5 баллами по Апгар и оставшийся при тех же 5 баллах через 5 минут после рождения, нуждается в более пристальном наблюдении, возможно, в промежуточной детской палате, из которой его затем переведут в палату матери, когда системы жизнеобеспечения стабилизируются.
Ребенок, начавший жизнь с 5 баллами по Апгар и оставшийся при тех же 5 баллах через 5 минут после рождения, нуждается в более пристальном наблюдении, возможно, в промежуточной детской палате, из которой его затем переведут в палату матери, когда системы жизнеобеспечения стабилизируются.
Идеальные 10 баллов встречаются редко. Хотя бывают новорожденные целиком ярко-розового цвета, которые дышат нормально, имеют нормальную частоту сердцебиений, демонстрируют сильные мышечные движения и кричат изо всех сил, большинство совершенно нормальных, здоровых новорожденных не получает максимального балла. Поскольку системе кровообращения новорожденного требуется хотя бы несколько минут для того, чтобы подстроиться к жизни вне матки, для новорожденного совершенно нормально иметь посиневшие кисти рук и ступни в первые несколько часов. Кроме того, некоторые дети по своей природе сразу после рождения спокойны. На самом деле, некоторые из самых здоровых новорожденных, которых мне доводилось видеть, через пять минут после рождения находятся в состоянии спокойной бдительности, но по шкале Апгар они теряют очки, поскольку нет «здорового крика».
Это не тест на IQ для младенцев. Шкала Апгар должна бы быть помечена: «Строго для медперсонала», но с течением времени эта шкала попала к родителям, которые видели в полученной цифре что-то вроде результата проверки интеллекта – отсюда лишнее беспокойство у родителей детей, набравших мало баллов. Редко можно проследить какое-либо соответствие между набранными по Апгар баллами и развитием ребенка в отдаленном будущем. Если у вашего ребенка розовые губки и он нормально дышит, есть все шансы на то, что это здоровый новорожденный.
Данный текст является ознакомительным фрагментом.
Продолжение на ЛитРесОценка состояния и здоровья новорожденных детей. Что такое шкала Апгар
Каждая современная роженица знает, что при записи параметров рожденного ребенка используются величины веса, роста и оценка новорожденного по шкале Апгар.
Если с измерениями роста и веса всё понятно, то по каким критериям выставляется загадочная оценка?
Врач анестезиолог из Америки — Вирджиния Апгар — разработала в помощь своим студентам-реаниматологам специальную таблицу, которая позволяет в первые минуты рождения ребенка максимально четко определить состояние и жизнеспособность малыша.
Цель шкалы — быстро оценить состояние родившегося ребенка на предмет необходимости применения реанимационных мероприятий.
Какие показатели оцениваются?
Состояние новорожденного по шкале Апгар оценивают по пяти основным критериям:
- Окраска кожи тела, конечностей.
0 — Бледно-синюшный цвет тела и конечностей.
1 — Частично синюшный цвет конечностей.
2 — Здоровый розовый цвет всего тела.
- Частота сокращений сердца в минуту.
0 — Не присутствует.
1 — До 100 ударов в минуту.
2 — 100 и более ударом в минуту.
0 — Не реагирует.
1 — Слабая реакция, движения вялые, гримаса на лице.
2 — Активно двигается, кашляет-чихает, кричит.
0 — Отсутствует, конечности свисают.
1 — Тонус снижен, наблюдаются слабые движения рук и ног.
2 — Активно выражен тонус конечностей, энергично двигает ручками и ножками.
0 — Не дышит.
1 — Поверхностное, нерегулярное дыхание, слабый крик, дышит замедленно.
2 — Нормально дышит, громко кричит.
По каждому критерию врач-акушер и неонатолог дают ребенку 0, 1 или 2 балла. Конечная цифра является суммой баллов по всем параметрам таблицы Апгар.
Оценка состояния ребенка по шкале Апгар ставится в 1-ю минуту после рождения плода. Второй балл – это те же параметры, оцененные на 5-й минуте.
Иногда при очень низких показателях, доктора дают третью оценку на 10-й минуте самостоятельной жизни новорожденного. Родителям, как правило, сообщают двойной балл, например, 7/9.
3 и менее балла по шкале говорят о неблагоприятном состоянии ребенка и необходимости специальных мероприятий по жизнеобеспечению.
7 баллов и выше – ребенок в норме, жизнеспособен, имеет хорошие шансы постепенно адаптироваться к самостоятельной жизни.
Расшифровка шкалы Апгар
Оценка состояния новорожденного помогает медикам в случае необходимость быстро принять меры по жизнеобеспечению ребенка:
- От 0 до 2-х баллов.
Жизнеспособность ребенка находится под угрозой. Требуются незамедлительные реанимационные мероприятия.
При оказании своевременной профессиональной помощи младенец показывает лучший результат по Апгар через 5 и 10 минут после рождения.
Впоследствии малышу понадобится более тщательный уход и наблюдение. Однако считается, что и «двоечники» в дальнейшем способны стать физически крепкими и умненькими детками.
Так оценивают обычно недоношенных деток. Если на 5-й минуте состояние не улучшается, требуется реанимация, а также особое внимание и уход в первые недели жизни.
Состояние новорожденного считают удовлетворительным. Ребенку потребуется внимательное наблюдение со стороны медиков в первую неделю жизни.
Если состояние на 5-й минуте жизни улучшилось до 7-8 баллов по шкале Апгар, то пребывание в реанимации не требуется.
Оптимизированная оценка жизнеспособности ребенка. Малыш хорошо перенес роды, не входит в группу риска. Врачи следят лишь за тем, чтобы наладился процесс кормления и набора веса.
Если у мамы достаточно молока и ребенок прибавляет в весе, то его состоянию ничто не угрожает.
Высшая оценка по шкале Апгар. При естественных родах ребенок редко получает высший балл по всем показателям.
Оценка по шкале Апгар 9/9 считается отличным результатом. Русские врачи не ставят 10 попросту, чтобы не сглазить. В отчетах иностранных акушеров чаще можно встретить цифру 10.
Считается, что у «кесарят» при равных условиях беременности оценка по Апгар может быть выше, поскольку им не пришлось пережить стресс, связанный с прохождением через родовые пути.
В 1963 году педиатр Йозеф Буттерфильд использовал буквы фамилии Вирджинии Апгар как аббревиатуру для лучшего заучивания таблицы значений шкалы Апгар.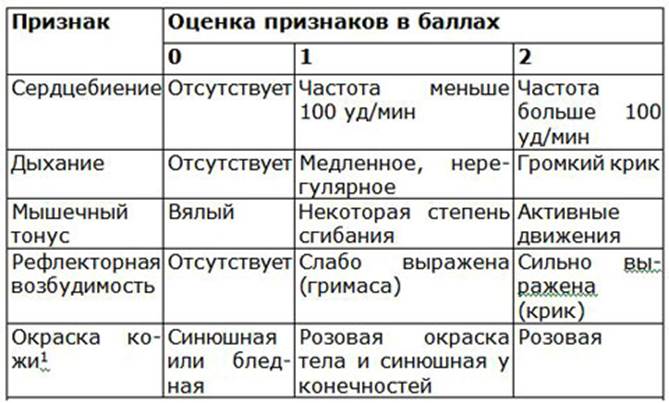
Это мнемоническое правило помогает англоязычным специалистам держать в памяти все графы таблицы Апгар:
- A ppearance – вид.
- P ulse – частота пульса
- G rimace – выражение лица, рефлексы.
- A ctivity – движения.
- R espiration – дыхательная активность.
Акронимы такого же характера существуют и среди специалистов немецкой и испанской языковой среды.
В американском английском появился неологизм расшифровывающий аббревиатуру APGAR — American Pediatric Gross Assesment Record (Общая Американская педиатрическая система оценки). Речь, конечно, же идет о системе оценивания новорожденных знаменитой среди акушерства всего мира.
В англоязычной среде действует также другой принцип упрощенного запоминания данных шкалы Апгар — H ow R eady I s T he C hild (насколько подготовленным является ребенок)
- H eart rate – частота сердцебиения.

- R espiratiry effort – дыхательная активность.
- I rritability – рефлекторная реакция на раздражители.
- T one – тонус мышц.
- C olor – окраска кожных покровов.
Почему здоровый ребенок при легких родах не получает оценку 10 баллов по шкале Апгар?
Каждый ребенок индивидуально переживает процесс адаптации к самостоятельной жизни вне маминого организма. Оценивание жизнеспособности по данной таблице считается объективной, но существуют и субъективные факторы:
- Для того, чтобы кровеносная система малыша полноценно самостоятельно заработала, необходимо время – минут 5. До истечения этого времени ручки и ножки могут сохранять синюшную окраску.
- Встречаются случаи, когда малыш-здоровяк получает низкий балл по Апгар только потому, что не кричит, а с интересом и внимательно рассматривает новую обстановку, в которую он попал.
- Профессионализм врача также влияет на анализ ситуации первых минут после родов.
 Это лишь некий тест на физиологические критерии жизнеспособности младенца.
Это лишь некий тест на физиологические критерии жизнеспособности младенца.
Расшифровка оценки по шкале Апгар не влияет на физическое развитие и интеллектуальную полноценность ребенка.
На первом году жизни баллы при рождении ребенка 8/8 или другие возможные сочетания оценок будут интересовать педиатра, детского невролога и других узкоспециализированных детских докторов.
Сразу после рождения опускают головку плода под углом 15 ° для очистки полости рта и носоглотки от слизи с помощью катетера. Новорожденный должен закричать и сделать первый вдох в течение 30 с после рождения. Первое обследование новорожденного заключается в оценке его состояния по шкале Апгар.
Оценка по шкале Апгар
Оценка состояния новорожденного по шкале Апгар проводится на 1 и 5-й минуте жизни. Обычно низкая оценка на 1-й минуте обнаруживает новорожденных, нуждающихся в реанимационных мероприятиях; а оценка на 5-й минуте свидетельствует об эффективности этих мер.
Большинство новорожденных на 1-й минуте жизни имеют оценку 7-8 баллов по шкале Апгар (наблюдается легкий акроцианоз вследствие переходного кровообращения и снижение мышечного тонуса). Оценка 4-6 баллов свидетельствует о асфиксии средней степени, 0-3 балла — о тяжелой асфиксии. Оценку 10 баллов на 1-й минуте жизни имеют только 15% новорожденных.
Оценка 4-6 баллов свидетельствует о асфиксии средней степени, 0-3 балла — о тяжелой асфиксии. Оценку 10 баллов на 1-й минуте жизни имеют только 15% новорожденных.
На 5-й минуте жизни оценка по шкале Апгар обычно повышается до 8-10 баллов. Если на 5-й минуте оценка по шкале Апгар менее 7, дополнительно проводят оценку новорожденного каждые 5 мин в течение 20 мин.
Для стимуляции активности нежно потирают его туловище, спинку, конечности и легко похлопывают по подошвам. Другие методы стимуляции недопустимы в связи с опасностью травмы новорожденного.
В случае тяжелой асфиксии (0-4 балла по шкале Апгар) выполняют повторное отсасывание слизи и искусственную вентиляцию легких со 100%-м кислородом. При подозрении на аспирацию околоплодных вод сразу после рождения головки (до рождения туловища!) тщательно отсасывают содержимое глотки, трахеи, выполняют интубацию трахеи и оксигенацию с положительным давлением кислорода (100%-й кислород).
Первичный туалет новорожденного заключается в обработке глаз 30% раствором сульфацил натрия (профилактика офтальмобленореи). На расстоянии 0,5-0,8 см от пупочного кольца накладывают зажим, культю пуповины обрабатывают 5% раствором йода и накладывают марлевую повязку. Первичная обработка кожи новорожденного заключается в удалении творожистого масла, остатков крови, слизи ватным тампоном, орошений стерильной маслом. После окончания первичного туалета новорожденного измеряют его рост от макушки до пят, массу тела, окружность головки (согласно прямому диаметру) и окружность плечиков. На ручки надевают браслеты с указанием фамилии матери, пола ребенка, номера истории родов, даты и времени рождения.
На расстоянии 0,5-0,8 см от пупочного кольца накладывают зажим, культю пуповины обрабатывают 5% раствором йода и накладывают марлевую повязку. Первичная обработка кожи новорожденного заключается в удалении творожистого масла, остатков крови, слизи ватным тампоном, орошений стерильной маслом. После окончания первичного туалета новорожденного измеряют его рост от макушки до пят, массу тела, окружность головки (согласно прямому диаметру) и окружность плечиков. На ручки надевают браслеты с указанием фамилии матери, пола ребенка, номера истории родов, даты и времени рождения.
Оценка новорожденного по шкале Апгар
Параметры | Оценка, баллы | ||
Сердцебиение | Отсутствующее | До 100 уд/мин | Более 100 уд/мин |
Дыхание, крик | Отсутствующие | Брадипное, аритмичное дыхание, слабый крик | Дыхание нормальное, громкий крик |
Мышечный тонус | Тонус слабый, конечности вялые, свисают | Тонус уменьшен, конечности несколько согнуты | Активные движения |
Рефлексы (реакция на отсасывание, раздражение подошв) | не определяется | Гримасса | Кашель, чихание, плач |
Оттенок кожи | Генерализованная бледность или цианоз | Розовое тело, синие конечности |
При недоношенности дополнительно осуществляют оценку степени дыхательных расстройств по шкале Сильвермана-Андерсена каждые 6 ч после рождения в течение 1-2 дней или до ликвидации дыхательных расстройств.
Доношенный новорожденный имеет гестационный возраст > 37 нед, масса тела обычно > 2500 г, рост (от макушки до пят) > 45 см и в среднем составляют соответственно 3500 ± 500 г и 50 ± 5 см. Высота головки равен 1/4 длины тела новорожденного; окружность головки 34-36 см, окружность груди — 32-34 см. Доношенный новорожденный громко кричит, у него активные движения, выраженный мышечный тонус и ссальний рефлекс.
Кожа розовая, эластичная, покрыта пушковыми волосами (преимущественно на плечевом поясе), подкожный слой хорошо развит. Ушные раковины и хрящи носа упругие, ногти твердые, выходят за край ногтевого ложа. Пупок располагается посередине между лобковым симфизом и мечевидным отростком. У мальчиков яички опущены в мошонку, у девочек малые половые губы прикрыты большими.
Уход за новорожденным
Температура тела . Температура тела новорожденного быстро снижается после рождения. Итак, его нужно согреть (теплые пеленки, источник лучистого тепла) и проводить тщательный мониторинг температуры тела.
Кожа . Новорожденного следует вытереть насухо для предотвращения потери тепла через кожу. Избыточное количество казеозного масла, кровь, меконий тщательно удаляют. Остатки казеозного масла абсорбируются кожей в течение 24 часов. Купание новорожденных, а также стабилизации температуры не проводят и прикосновения к телу новорожденного в течение этого времени минимизируют.
Родовая опухоль возникает на предлежащей части плода вокруг ведущей точки в родах вследствие отека мягких тканей и венозной гиперемии, иногда с точечными кровоизлияниями. Родовая опухоль спонтанно исчезает в течение 1-3 суток.
Витамин К. Рутинное назначение витамина К новорожденным позволяет уменьшить риск кровоизлияний.
Иммунизация против гепатита В новорожденным производится при антиген-положительности у матери.
Пупочный канатик . Потеря жидкости вартонового студня приводит к мумификации остатка пупочного канатика в течение 24 ч; через несколько дней он отпадает.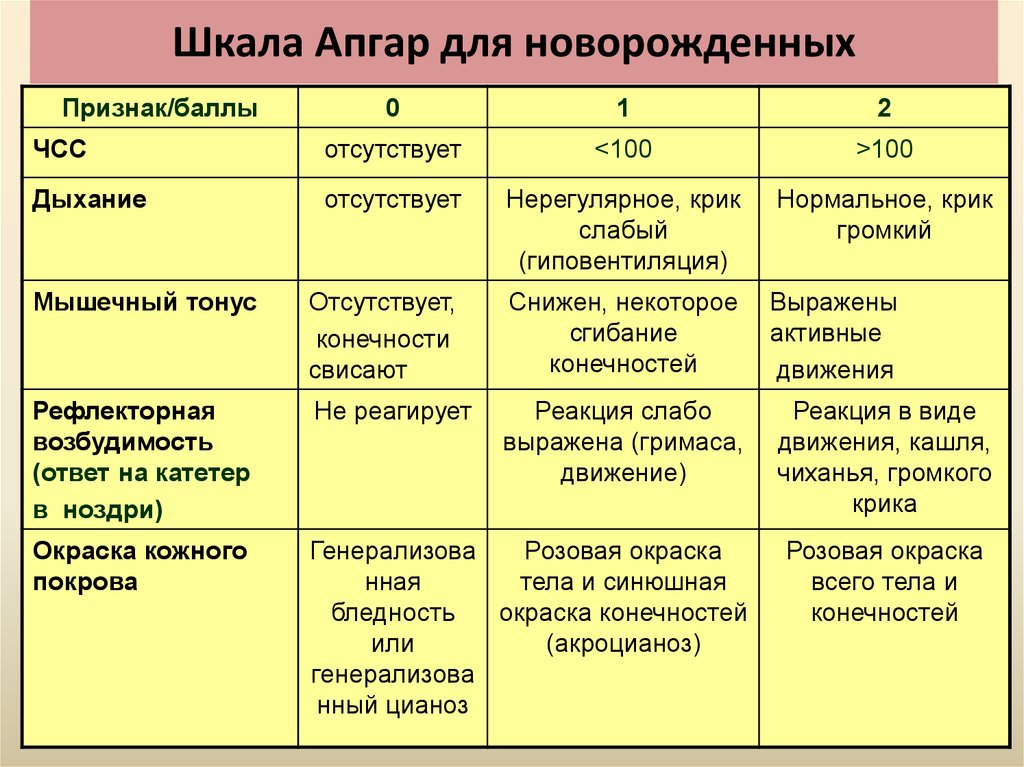 Заживление пупочной ранки обычно происходит в течение 2 нед, но может варьировать от 3 до 45 дней. Уход за ранки заключается в ежедневном применении антисептиков (повидон-йодином, бриллиантовый зеленый, ксероформ т.п.). Пупочная инфекция может быть вызвана золотистым стафилококком, кишечной палочкой, стрептококком группы В.
Заживление пупочной ранки обычно происходит в течение 2 нед, но может варьировать от 3 до 45 дней. Уход за ранки заключается в ежедневном применении антисептиков (повидон-йодином, бриллиантовый зеленый, ксероформ т.п.). Пупочная инфекция может быть вызвана золотистым стафилококком, кишечной палочкой, стрептококком группы В.
Стул и мочеиспускание . В течение первых 2-3 дней после рождения содержание толстой кишки представлен мягким, коричневато-зеленым меконием, состоящий из слущенных эпителиальных клеток кишечного тракта, слизи, эпидермальных клеток и пушковых волос плода, которые плод проглатывал вместе с амниотической жидкостью. Темно-зеленый цвет связан с наличием желчных пигментов.
В течение внутриматочной жизни и нескольких часов после рождения содержание кишок плода является стерильным, хотя вскоре они заселяются бактериями. Выделение мекония и мочи через несколько минут сразу после рождения или в течение следующих нескольких часов свидетельствует об анатомической и функциональной способности желудочно-кишечного и мочевого тракта.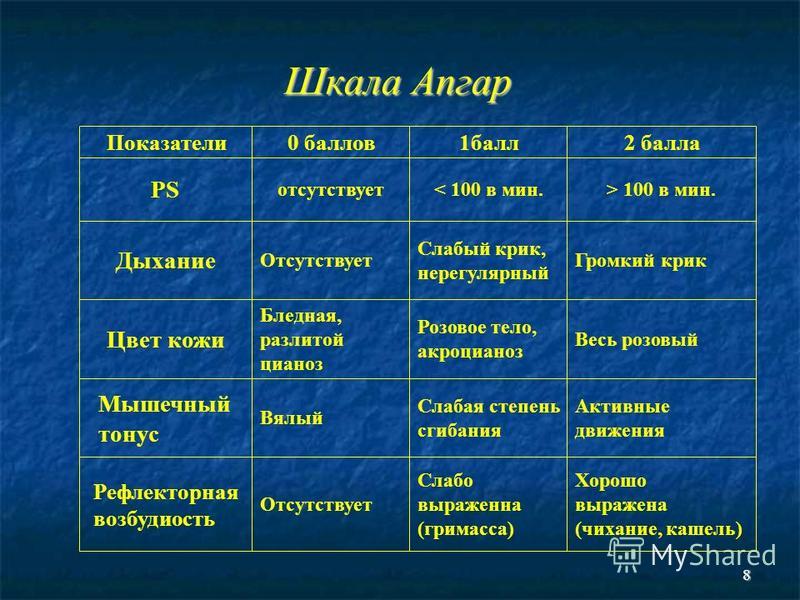 Мекониальные испражнения имеют 90% новорожденных в течение первых 24 ч и большинство из них в течение 36 час. Задержка стула может наблюдаться до 2 дней жизни. Отсутствие стула или мочи после этого времени может свидетельствовать о врожденной аномалии, например неперфорированный анус или уретральный клапан.
Мекониальные испражнения имеют 90% новорожденных в течение первых 24 ч и большинство из них в течение 36 час. Задержка стула может наблюдаться до 2 дней жизни. Отсутствие стула или мочи после этого времени может свидетельствовать о врожденной аномалии, например неперфорированный анус или уретральный клапан.
После 3-4-го дня, когда новорожденный переходит на кормление грудным молоком, меконий сменяется светло-желтые гомогенные фекалии с характерным кисловатым запахом. В течение нескольких первых дней стул является неоформленным, но вскоре приобретает цилиндрической формы.
Физиологическая желтуха . Почти в 1/3 всех новорожденных между 2 и 5-м днем жизни развивается так называемая физиологическая желтуха новорожденных. Сывороточный уровень билирубина при рождении равен 1,8-2,8 ммоль / л. Этот уровень возрастает в течение первых нескольких дней, но имеет значительные индивидуальные вариации.
Между 3 и 4-м днем уровень билирубина у доношенных новорожденных обычно достигает 5 ммоль / л, что приводит к развитию видимой желтухи. Большую часть этого билирубина составляет свободный, несвязанный билирубин. Одной из причин физиологической желтухи является незрелость , что вызывает меньше связывания билирубина с глюкуроновой кислотой и уменьшение его экскреции с желчью.
Большую часть этого билирубина составляет свободный, несвязанный билирубин. Одной из причин физиологической желтухи является незрелость , что вызывает меньше связывания билирубина с глюкуроновой кислотой и уменьшение его экскреции с желчью.
Реабсорбция свободного билирубина в кишечнике также способствует транзиторной гипербилирубинемии и желтухи. Желтуха более выраженная, тяжелая и продолжительная у недоношенных новорожденных в связи с меньшей зрелостью ферментных систем печени. Рост деструкции эритроцитов в любом месте также увеличивает гипербилирубинемию. С целью лечения желтухи применяют фототерапию (ультрафиолетовое облучение тела).
Физиологическая эритема. В первые 2 дня после рождения наблюдается гиперемия кожи, которая постепенно исчезает с последующим шелушением течение 4-6 дней — физиологическая эритема.
Токсическая эритема характеризуется высыпаниями на коже в виде полиморфных красных пятен и мелких пузырьков в период физиологического уменьшения массы тела (на 4 5-е сутки), когда ребенок не получает достаточного количества питания и жидкости (кормление молозивом). Специального лечения не требует, как и все преходящие состояния новорожденных.
Специального лечения не требует, как и все преходящие состояния новорожденных.
На лице новорожденного (лоб, нос) могут наблюдаться расширенные сальные железы, которые исчезают через несколько месяцев. Расширенные сальные железы могут локализоваться также на волосистой части головы, на шейной складке, плечевом поясе и груди.
Начальная потеря массы тела . В связи с тем, что большинство новорожденных получают ограниченное питание в течение первых 3-4 дней, они теряют массу тела, пока не будет установлено кормления грудным молоком или другое. Недоношенные новорожденные обычно теряют массу тела быстрее и в большей степени и дольше ее восстанавливают. Новорожденные с ЗВУР обычно быстрее восстанавливают массу тела, чем недоношенные. У здорового новорожденного начальная масса тела восстанавливается до 10-го дня жизни и растет примерно на 25 г / день в течение первых нескольких месяцев. К 5-месячному возрасту масса тела новорожденного увеличивается вдвое, а до 1-летнего — втрое.
Грудное вскармливание
Начало рекомендуется в течение 12 ч после рождения. Во многих родильных заведениях новорожденного прикладывают к груди матери сразу после рождения, в родильном зале. Доношенных новорожденных обычно кормят с интервалом 2-4 ч; недоношенные новорожденные и новорожденные с ЗВУР требуют более частого кормления.
В большинстве случаев 3-часовой интервал между кормлением является достаточным. Продолжительность каждого кормления зависит от нескольких факторов:
1) количества грудного молока;
2) легкости его получения из молочной железы;
3) жадности, с которой новорожденный сосет грудь.
Сначала новорожденного оставляют у груди на 10 мин. Некоторым новорожденным достаточно 4-5 мин, другим необходимо 15-20 мин. Обычно достаточным является прикладывание новорожденного на 5 мин в каждой молочной железы в течение первых 4 дней. После 4-го дня новорожденного прикладывают на 10 мин в каждой молочной железы.
Противотуберкулезная вакцина (БЦЖ). На 3-5-е сутки после рождения, при отсутствии противопоказаний, осуществляют вакцинацию новорожденных противотуберкулезной вакциной. Вакцину вводят 0,1 мл внутрикожно.
На 3-5-е сутки после рождения, при отсутствии противопоказаний, осуществляют вакцинацию новорожденных противотуберкулезной вакциной. Вакцину вводят 0,1 мл внутрикожно.
Гормональный криз может возникать у новорожденных в связи с отменой действия материнских эстрогенов: кровянистые выделения из влагалища наблюдаются у 1-2% девочек на 3-4-е сутки жизни.
Набухание молочных желез может возникать у новорожденных обоих полов на 7-14-й день жизни и продолжаться 2-4 нед. Выписку новорожденного проводят обычно вместе с матерью при его удовлетворительном состоянии, тенденции к восстановлению массы тела. В США и большинстве стран Европы здоровых доношенных новорожденных выписывают вместе с матерями через 24 ч после рождения.
Шкалой Апгар пользуются акушеры, а также врачи-неонатологи, чтобы определить состояние новорожденного в первые минуты после его появления на свет. Результаты такого обследования вносятся в детскую медицинскую карту и учитываются педиатрами, а также узкими специалистами в первый год жизни младенца. Для родителей же шкала Апгар зачастую является чем-то непонятным. Давайте разберем, что такое оценка по Апгар и как расшифровать баллы, которые выставляют только что родившемуся карапузу.
Для родителей же шкала Апгар зачастую является чем-то непонятным. Давайте разберем, что такое оценка по Апгар и как расшифровать баллы, которые выставляют только что родившемуся карапузу.
История
Оценку всех новорожденных разработала врач-анестезиолог из Америки Вирджиния Апгар более 60 лет назад, поэтому шкала и носит ее имя. Целью создания такого обследования была возможность быстрой оценки состояния малышей сразу после родов. Метод оказался очень удобным и простым, что позволило ему войти в акушерскую практику. В наши дни шкалой Апгар пользуются тысячи врачей в разных уголках мира.
Показатели
По шкале Апгар оценивают такие критерии:
- Цвет кожи ребенка (Appearance). Такой показатель весьма информативен, прост и позволяет выявить нарушения кровообращения. Если тело младенца полностью бледное или отмечена синюшность по всей его поверхности, ставят 0 баллов. Бледная окраска нередко выявляется при гемолитической болезни.
 При розовой окраске тела, но синюшности рук и ног ребенку выставляется 1 балл. Если кожа тела карапуза полностью розовая, это 2 балла. Поскольку у большинства малышей цвет кожи красный, а синюшность конечностей выявляется очень часто, этот параметр наиболее часто занижает общую сумму по Апгар (детям редко ставят 2 балла).
При розовой окраске тела, но синюшности рук и ног ребенку выставляется 1 балл. Если кожа тела карапуза полностью розовая, это 2 балла. Поскольку у большинства малышей цвет кожи красный, а синюшность конечностей выявляется очень часто, этот параметр наиболее часто занижает общую сумму по Апгар (детям редко ставят 2 балла). - Частоту сердцебиений малыша (Pulse). Нормой пульса для новорожденных является 120-140 ударов за минуту. При отсутствии сердцебиений оценка будет 0 баллов. Если пульс меньше 100 ударов в минуту, крохе ставят 1 балл. При ЧСС у новорожденного выше 100 ударов выставляют 2 балла.
- Наличие рефлексов и реакции на стимуляцию (Grimace). Для их определения младенцу отсасывают из носа слизь и смотрят на его реакцию либо проверяют другие рефлексы. Отсутствие рефлекторных движений оценивают в 0 баллов, а за слабые рефлексы, представленные гримасой и движением, малютке выставляют 1 балл. Если кроха в ответ на раздражение активно двигается, громко кричит, чихает, кашляет, это оценивают в 2 балла.

- Состояние мышечного тонуса (Activity). В норме у новорожденного тонус мышц повышен, а кроха активно хаотично двигает ножками и ручками. Если мышечного тонуса нет, а конечности малютки свисают, параметр оценивают в 0 баллов. При слабом тонусе и небольшом сгибании конечностей ребенку ставят 1 балл, а активность и наличие выраженного тонуса дает право выставить 2 балла по этому признаку.
- Дыхание и крик ребенка (Respiration). Возрастной нормой частоты дыхательных движений для только что родившегося младенца является 40-45 за минуту. Если младенец громко закричит, это помогает ему дышать интенсивнее и является признаком хороших адаптационных возможностей карапуза. При отсутствии дыхания ребенок получает 0 баллов. Если дыхание нерегулярное и поверхностное, а крик слабый, это 1 балл. При нормальном дыхании и громком крике у ребенка будет оценка 2 балла. Если у ребенка асфиксия , именно этот параметр понижает сумму баллов по Апгар.
По шкале Апгар оценивают состояние новорожденного по 5 показателям
Расшифровка
Как уже было отмечено выше, врач оценивает каждый из показателей по 3-балльной системе: 0 – если признак отсутствует, 1 – если он выражен слабо, 2 – если все в норме и признак выражен ярко.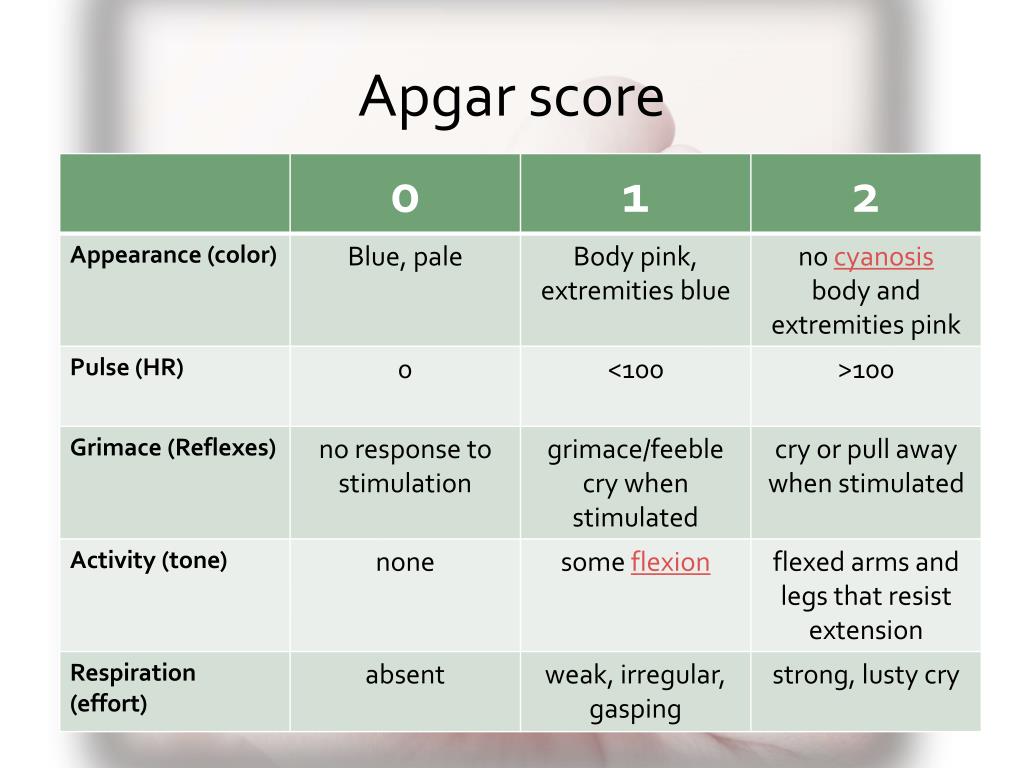 Все выставленные баллы складывают и получают общую оценку.
Все выставленные баллы складывают и получают общую оценку.
Расшифровать сумму баллов у новорожденных поможет такая таблица:
0, 1 или 2 балла | Это критический показатель. Ребенок с такой оценкой при родах нуждается в срочной реанимации. В дальнейшем его нужно комплексно обследовать и наблюдать у специалистов. |
3 или 4 балла | Это удовлетворительный показатель со средними отклонениями от нормы. Его довольно часто определяют у недоношенного малыша. При такой оценке младенец нуждается в пристальном внимании врачей. |
5 или 6 баллов | Это удовлетворительный показатель, при котором имеются небольшие отклонения от нормы. Ребенок с такой оценкой тоже нуждается в повышенном внимании со стороны медиков. |
7, 8 или 9 баллов | Это оптимальное значение для малыша при рождении. |
10 баллов | Это наилучший показатель (максимальная оценка), который часто получает здоровый малыш за рубежом, но у отечественных врачей он не в ходу из-за нашего менталитета. Медики опасаются ставить максимум, чтобы не «сглазить» или считают, что идеального состояния у большинства младенцев в наши дни не бывает. |
Алгоритм обследования
Оценку состояния младенца выполняют дважды – проводят один тест на первой минуте жизни, а затем повторный осмотр на пятой минуте. Сумму баллов записывают через черточку (как дроби), например, 7/8 будет означать, что сразу после родов у крохи было 7 баллов, а через 5 минут стало 8 баллов. Если же показатель будет 0/4, то это значит 0 баллов при родах и 4 балла на пятой минуте после рождения. Если необходимо, выполняется и третье обследование на десятой минуте.
Наиболее распространенной суммой по Апгар для здоровых малышей является 8 баллов. У таких младенцев отмечают нормы (2 балла) по трем параметрам и небольшое снижение (1 балл) по двум показателям, например, из-за синюшности конечностей и пульса ниже 100. Максимальные 10 баллов детям выставляют очень редко.
У таких младенцев отмечают нормы (2 балла) по трем параметрам и небольшое снижение (1 балл) по двум показателям, например, из-за синюшности конечностей и пульса ниже 100. Максимальные 10 баллов детям выставляют очень редко.
В большинстве случаев вторая/третья оценка бывает выше первой, что характеризуется, как положительная динамика. Это связано с адаптацией новорожденного к новым условиям жизни. У крохи учащается пульс, нормализуется дыхание, розовеет кожа, более активно проявляется защитный рефлекс и другие реакции. Однако встречается и понижение, например, 9/8 или 8/7. В таком случае медицинское наблюдение за малюткой усиливают.
Что означают следующие баллы
Давайте рассмотрим примеры оценок по Апгар и их значений:
8/9, 9/9 или 9/10 | Младенец пребывает в очень хорошем состоянии и отлично себя чувствует. Пристальное наблюдение акушерского персонала после родов ему не требуется. |
Ребенок находится в нормальном состоянии, хорошо себя чувствует и быстро адаптируется к жизни вне материнской утробы. | |
5/7, 6/7 или 7/8 | Состояние здоровья крохи среднее. Младенец сразу после родов ослаблен, но адаптируется к новым условиям хорошо. Малютке не нужно внимательное медицинское наблюдение со стороны медперсонала. |
Карапуз находится в удовлетворительном состоянии. Ему не нужен дополнительный присмотр акушерского персонала. | |
5/5 или 6/6 | Состояние младенца удовлетворительное, но требует внимательного мониторинга в послеродовом периоде. |
4/5 или 5/6 | Малыш находится в состоянии ниже среднего, но имеется тенденция к его улучшению. За крохой следует внимательно наблюдать в течение первой недели жизни. |
4/4 или 3/4 | Состояние ребенка плохое. |
2/3 или 3/3 | Ребенок находится в критическом состоянии. В большинстве случаев ему следует выполнить срочную реанимацию. |
1/2 или 2/2 | Существует угроза жизни малютки, поэтому требуется провести реанимационные мероприятия. |
0,1, 0/2 или 1/1 | Жизнь младенца находится под угрозой. Нужна срочная реанимация и детальное обследование крохи. |
Нормой по шкале Апгар являются баллы от 5/7 и выше
Прогноз
Рассказывая родителям о значении шкалы Апгар, следует отметить, что сумма баллов не всегда показывает реальную картину здоровья крохи. Не стоит забывать, что баллы выставляет человек (хоть он и медработник), основываясь на своем субъективном мнении и опыте.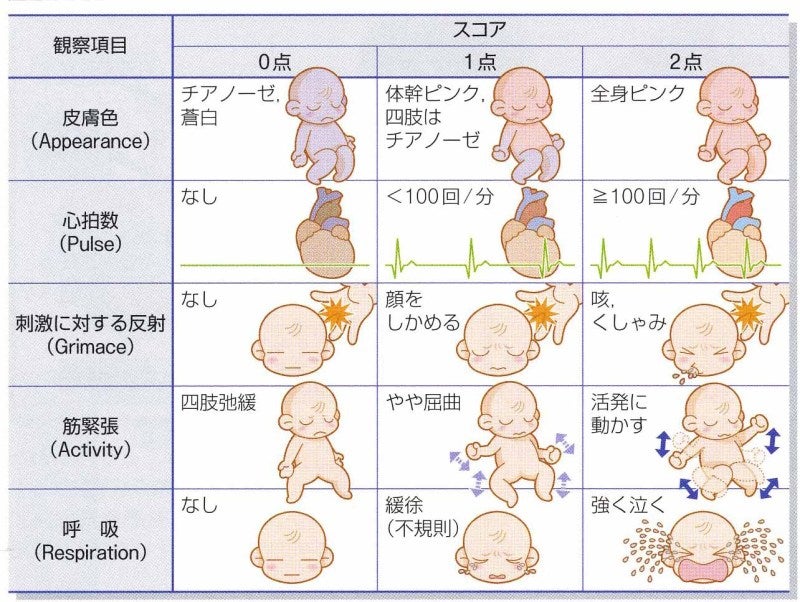
Такую оценку также нельзя назвать диагнозом. Это лишь вспомогательный метод для педиатра и акушера, с помощью которого в считанные секунды определяется жизнеспособность малютки.
Высокими цифрами по Апгар не нужно гордиться, а низкие не должны стать поводом для дополнительной тревоги. Основная задача данного метода – помочь врачам своевременно оказать младенцу помощь.
Разница между 4-5 баллов и 8-9 баллов достаточно большая, но если кроха получил 7 или 8 баллов, это не должно расстроить маму, ведь показатель 9/9 не значит, что младенец более здоровый и крепкий, чем кроха с оценкой 8/8 или 7/7. Это может означать, что карапуз с 9 баллами кричал сильнее, а его рефлексы были более выраженными, а у малютки с 8 баллами могла отмечаться синеватая окраска кожи из-за затяжных родов.
Цифры Апгар лишь выступают сигналом для акушерского персонала, указывающим, какие мероприятия нужны малютке в родильном зале и в послеродовом отделении.
После общего осмотра всем новорожденным проводят и другие обследования (анализ крови, анализ мочи, УЗД и прочие тесты), в результате чего определяется тактика по дальнейшему медицинскому сопровождению крохи.
В любом случае показатель по шкале Апгар ниже 5 означает, что новорожденному требуется внимание медперсонала намного больше, чем малышу с оценками 7 и выше баллов. Однако если на первой минуте кроха получил 4-5 баллов, а на пятой его состояние можно оценить в 7 или 8 баллов, то младенца переводят в категорию деток, которым не требуется пристальное медицинское наблюдение.
Отметим, что малютки после кесарева зачастую получают более высокие оценки по Апгар , поскольку естественный способ рождения более сложный для крохи и часто сопровождается гипоксией. По этой причине кесарята часто получают оценки 8 и 9.
Что касается многоплодной беременности, то у близнецов и двойняшек оценки Апгар преимущественно низкие. В большинстве случаев такие карапузы появляются на свет раньше, а у недоношенных деток показатели развития хуже, чем у родившихся в срок младенцев.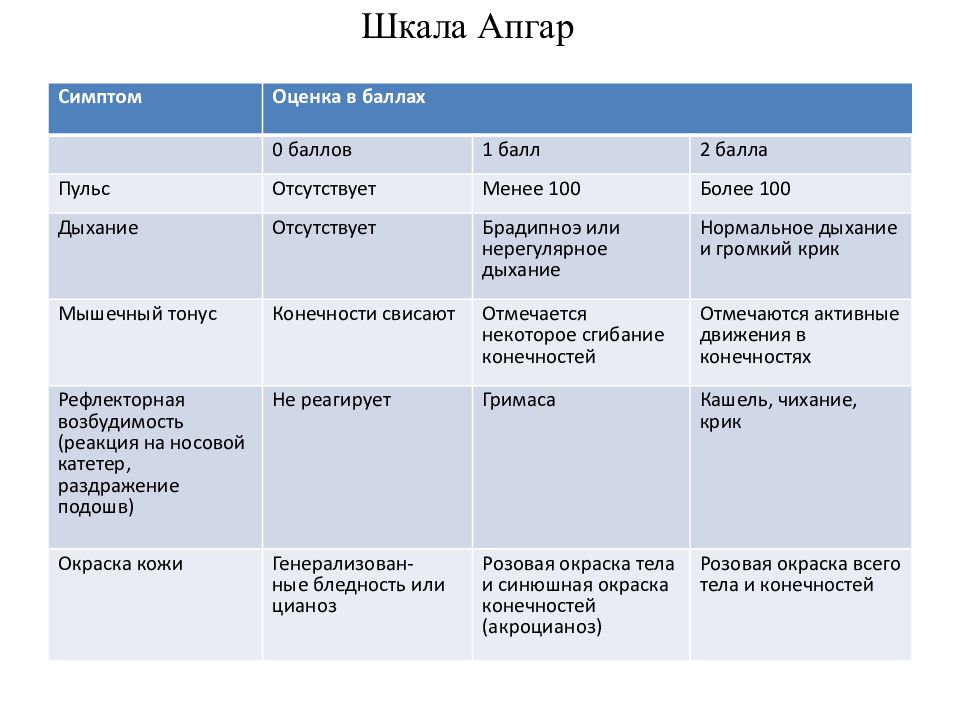
Низкая оценка Апгар выставляется и при родовых травмах, например, если ее следствием стал тяжелый спастический тетрапарез. Последствия таких травм бывают разными, но сказать точно, что ребенок будет инвалидом, в первые минуты после рождения сложно. Выставив крохе низкие баллы, младенцу оказывают нужную помощь и назначают лечение.
Шкала Апгар была предложена Вирджинией Апгар, американским врачом-анестезиологом в акушерстве, в 1952 году. Она разработала методику для определения, какому малышу при рождении следует оказывать больше внимания. Состояние здоровья младенцев оценивалось по пяти признакам:
- A (appearance) — цвет кожи;
- Р (puls) — пульс;
- G (grimace) — гримасы;
- A (activity) — активность движения, тонус мышц;
- R (respiration) — дыхательные движения, рефлекторная возбудимость.

- Таким образом Вирджиния Апгар вписала свое имя в историю акушерства.
После рождения ребенка осматривают и присваивают 0, 1 или 2 балла по каждому из признаков шкалы. Балл 2 считается высшим, балл 1 — признак выражен слабо, 0 баллов — признак отсутствует.
Подсчет баллов обычно проводят на 1-й и 5-й минуте жизни. Поэтому оценок по Апгар всегда две, например: 9/9 баллов. Максимальный общий счет баллов равен 10, но новорожденные редко набирают столько в 1-ю минуту жизни.
Результат от 7 до 10 считается отличным показателем состояния младенца, стабильным — при 7-8 баллах. Новорожденным, набравшим 4-6 баллов, могут потребоваться некоторые реанимационные процедуры. А тем, чей результат ниже 4, требуется экстренная медицинская помощь для спасения жизни.
Для оценки состояния здоровья недоношенных детей их жизнеспособность определяется по шкале Апгар трижды:
- спустя 1 минуту после рождения;
- через 10-15 минут;
- через 2 часа после рождения.

Признак № 1: работа сердца
Сердце новорожденных совершает до 130-140 ударов в минуту. Поэтому частота сердцебиений свыше 100 в минуту оценивается в 2 балла. Если пульс менее 100 ударов в минуту — 1 балл, отсутствие пульса — 0 баллов. На работу сердца может повлиять нехватка кислорода во внутриутробном периоде или во время родов.
Признак № 2: частота дыхания
Новорожденный может совершать до 40-45 дыхательных движений в минуту. Это оценка в 2 балла. При таком дыхании первый детский крик очень громкий. Если дыхание медленное и нерегулярное, а крик похож на стон, по этому показателю оценка 1 балл. Отсутствие дыхательных движений и крика у новорожденного — 0 баллов.
Признак № 3: мышечный тонус
2 балла врачи дают новорожденным, поза которых выглядит так: голова приведена к груди, руки согнуты в локтевых суставах, кисти сжаты в кулачках, ноги согнуты в коленных и тазобедренных суставах, в положении на боку голова слегка запрокинута. Это характеризует повышенный тонус мышц-сгибателей, то есть норму для младенца.
Это характеризует повышенный тонус мышц-сгибателей, то есть норму для младенца.
Если же у ребенка ручки и ножки лишь слегка согнуты, движения медленные и редкие, ставится 1 балл. Отсутствие активных движений и слабый мышечный тонус означают 0 баллов.
Признак № 4: рефлексы
Первые врожденные рефлексы, проявляемые уверенно, дают ребенку 2 балла. Это первый крик, первый вдох, сосательный и глотательные рефлексы. Когда они вызываются у ребенка неуверенно, ставится 1 балл по шкале Апгар, при полном отсутствии рефлексов — 0 баллов.
Признак № 5: цвет кожных покровов
Кожа у новорожденного бывает от бледной до розовой. Розовая оценивается в 2 балла. За синюшный оттенок ручек и ножек ребенок получает 1 балл. А вот полностью бледный или синюшный цвет кожи означает 0 баллов.
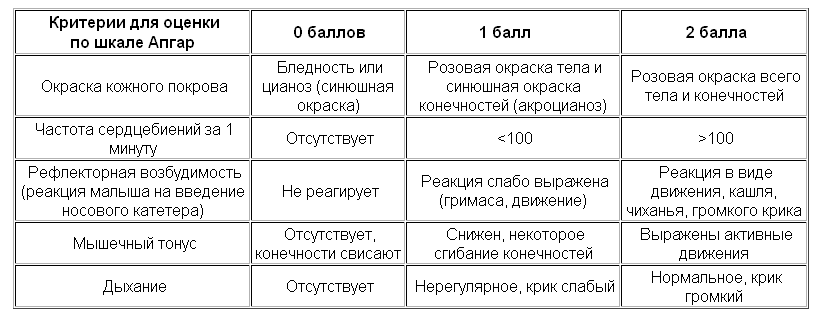
| Клинический признак | 0 | 1 | 2 |
| Частота сердцебиений | Отсутствует | Менее 100 сердцебиений в 1 минуту | 100 и более сердцебиений в 1 минуту |
| Дыхание | Отсутствует | Нерегулярное, крик слабый | Нормальное, крик громкий |
| Мышечный тонус | Отсутствует, конечности свисают | Снижен, некоторое сгибание конечностей | Выражены активные движения |
| Рефлекторная возбудимость (реакция на носовой катетер или на раздражение подошв) | Не реагирует | Реакция слабо выражена (гримаса, движение) | Реакция в виде движения, кашля, чихания, громкого крика |
| Окраска кожи | Бледность | Розовая окраска тела и синюшная окраска конечностей | Розовая окраска всего тела и конечностей |
Причинами оценки от 0 до 4 баллов могут являться:
- кислородная недостаточность ребенка во время беременности и в родах;
- хроническая гипоксия;
- физиологическая незрелость ребенка (вялость, пассивность, ребенок не реагирует на грязный подгузник, подолгу спит, требует есть реже, чем через каждые 3-4 часа).

При низкой оценке по шкале Апгар на 1 минуте жизни малыша очень важна прибавка 2 и более баллов к 5-й минуте жизни новорожденного. Это свидетельствует о благоприятной динамике. Но даже при этом ребенку с низкой оценкой в роддоме будет уделяться особое внимание врачей. Вполне возможно, что возникнет необходимость в лечении и последующем медицинском наблюдении.
Все дети хорошиНесмотря на широкое применение, оценка по шкале Апгар — довольно субъективная. Ведь каждый ребенок индивидуален. И тот, кто негромко кричал и получил меньшее количество баллов, спустя пару месяцев может обогнать в развитии обладателя 9-10 баллов.
Это доказывают и исследования, показавшие отсутствие зависимости между низкой оценкой по шкале Апгар и дальнейшим развитием малыша. Поэтому родителям не следует воспринимать баллы при рождении как окончательную оценку состояния здоровья их ребенка.
Олеся Бутузова, врач-педиатр: «Хочется уточнить, что оценка по шкале Апгар — это не приговор и ни в коем случае не диагноз. Эти цифры необходимы докторам для того, чтобы оценить состояние малыша на данный конкретный момент — сразу же после рождения. Шкала Апгар не используется для прогнозов и не может служить ориентиром в детском здоровье».
Эти цифры необходимы докторам для того, чтобы оценить состояние малыша на данный конкретный момент — сразу же после рождения. Шкала Апгар не используется для прогнозов и не может служить ориентиром в детском здоровье».
Эксперт: Олеся Бутузова, врач-педиатр
Елена Нерсесян-Брыткова
Методика, которая предназначена для определения основных признаков, характеризующих состояние новорожденного, была предложена Вирджинией Апгар. К педиатрии она имела косвенное отношение, так как по специальности была врачом-анестезиологом. Несмотря на это, ей удалось разработать универсальный способ оценки самых важных признаков младенца, который получил ее имя — шкала Апгар.
На тот момент стоял вопрос о необходимости поиска стандартизированного подхода в решении задачи, касающейся необходимости реанимационных мероприятий. Особенно это касается возможности восстановления дыхательной функции.
Идея доктора Апгар заключается в применении той же оценки, но в динамике, что позволяет дать адекватную оценку оказанной малышу помощи.
Шкала, предложенная Апгар, включает в себя 5 признаков, каждый из которых определяется два раза — после первой и пятой минуты с момента рождения. Даже интуитивно понятно, что нормой по шкале Апгар является большее число баллов.
Если новорожденный выдержал свой первый экзамен по критериям этой методики, то оценивание завершается. При показателях ниже семи, ведется дальнейшее наблюдение. Врач отслеживает состояние крохи каждые пять минут, то есть на 10, 15 и даже 20 минуте.
Каждый критерий оценивается баллами, а шкала Апгар для новорожденных представлена в виде таблицы. При их суммировании получается цифра, по которой судят о здоровье ребенка.
Как правило, достаточно провести оценивание по завершении 1-й и 5-й минуты жизни. При наличии проблем у малыша, требуется проведение дополнительного оценивания.
Показатели состояния новорожденного
Основными критериями, которые характеризуют состояние новорожденного, приняты следующие.
Дыхание
Максимальной оценки заслуживает дыхательная деятельность, если число движений при дыхании составляет 40-45 в минуту, а также если с появлением на свет слышен громкий крик малыша./35/35.jpg)
Если при рождении он способен плакать, но при этом не кричит, а слышно дрожание голоса и наблюдаются медленные дыхательные движения, то ставится оценка в 1 балл. При критической ситуации, когда дыхание отсутствует и кроха не издает никаких звуков, количество балов равно нулю.
Частота биения сердца
При появлении из чрева матери сердечко малыша должно биться часто, так как наравне с мамой ему пришлось потрудиться. Оценка в два балла ставится при частоте сердцебиения равной 130-140 ударов в минуту. Принято считать, что частота сердцебиения более 100 ударов в минуту заслуживает максимального числа баллов.
Если при внутриутробном развитии поступление кислорода было недостаточное, то наблюдается замедленное дыхание, а сердце бьется несколько реже, чем при норме. Оценка составляет в этом случае 1 балл.
При отсутствии пульса, если сердечная деятельность находится на неудовлетворительном уровне, баллы не насчитываются.
Мышечный тонус
Чаще всего новорожденные имеют повышенный тонус. Это объясняется пребыванием в чреве матери в единственно возможной позе. В результате этого при появлении на свет у малыша появляется свобода, и он производит хаотичные резкие движения, что свидетельствует об удовлетворительном тонусе мускулатуры.
Это объясняется пребыванием в чреве матери в единственно возможной позе. В результате этого при появлении на свет у малыша появляется свобода, и он производит хаотичные резкие движения, что свидетельствует об удовлетворительном тонусе мускулатуры.
Если ребенок держит конечности в согнутом состоянии и осуществляет движения только изредка, то ставится оценка в 1 балл. При отсутствии движений вовсе оценка — 0 баллов.
Рефлексы
У новорожденного сразу же срабатывают безусловные рефлексы, поэтому он кричит или делает свой первый вдох. При их проявлении сразу же, оценка — 2 балла. Если пришлось оказывать помощь и рефлексы появились не сразу, то ставят 1 балл. В худшем случае рефлексы отсутствуют — оценка 0 баллов.
Цвет кожи
В идеальном случае, когда ставится оценка 2 балла, цвет кожных покровов крохи бывает разных оттенков розового. Этот факт свидетельствует о нормальном состоянии кровообращения.
Кроме этого, осматривается слизистая рта, губы, ладошки и ступни..gif) Если наблюдается небольшая синюшность, то ставят 1 балл. Если ребенок имеет бледный или синюшный цвет тела, то оценка неудовлетворительная.
Если наблюдается небольшая синюшность, то ставят 1 балл. Если ребенок имеет бледный или синюшный цвет тела, то оценка неудовлетворительная.
Оценивание новорожденного с использованием шкалы Апгар должно производиться врачом очень быстро, так как промедление может стоить очень дорого.
При сумме баллов, равной 7 и более, здоровье малыша оценивается как хорошее, и он не требует особого ухода. При 4-6 баллах не исключается необходимость в проведении реанимационных мероприятий. Суммарная оценка ниже 4-х требует неотложных действий по спасению жизни младенца.
Шкала Апгар для новорожденных представлена в таблице
| Оцениваемый параметр | Шкала оценки | ||
| 0 баллов | 1 балл | 2 балла | |
| Окраска кожи | Практически весь кожный покров имеет бледный или синюшный цвет | Поверхность тела имеет преимущественно розовую окраску, конечности — синюшную | Вся поверхность тела имеет розовую окраску |
| Пульс | Отсутствует | Меньше 100 | Больше 100 |
| Рефлекторная возбудимость | Отсутствие реакции на введение носового катетера | Слабовыраженная реакция на введение носового катетера | Четкая реакция на введение носового катетера: движение, кашель, чихание |
| Тонус мышц | Отсутствует, конечности свисают | Тонус понижен, однако наблюдается слабовыраженное сгибание конечностей | Выражены активные движения |
| Дыхание | Отсутствует | Прерывистое дыхание, слабый крик | Нормальное дыхание, громкий крик |
Как интерпретировать сумму баллов
Рассмотрим вначале наилучший вариант, когда ставят максимальную оценку в 2 по всем признакам шкалы Апгар. Для получения такой оценки новорожденный должен самостоятельно дышать, при этом не важно, как он это делает, хорошо или плохо. Важно, чтобы он дышал.
Для получения такой оценки новорожденный должен самостоятельно дышать, при этом не важно, как он это делает, хорошо или плохо. Важно, чтобы он дышал.
Сердце при такой оценке должно иметь частоту биений более 100 ударов в минуту, а ручки и ножки согнуты. При этом малыш активно кричит, чихает, откликается движениями на различные манипуляции, а кожа его здорового розового цвета.
При самостоятельном, но нерегулярном дыхании, дается средняя оценка по шкале Апгар. При этом сердцебиение прослушивается, но оно бьется с частотой менее 100 ударов в минуту, а кисти и стопы синюшного оттенка, но лицо и тело имеют розовый цвет.
В этом случае реакции при различных манипуляциях выражается неактивными гримасами, а конечности — немного согнуты.
В худшем варианте баллы не прибавляются, что говорит о том, что кроха не дышит, а биение сердечка не выслушивается, и поза не характерна для нормального состояния здоровья (поза лягушки). Кроме этого, наблюдается полное отсутствие реакций на действия, и кожа приобрела синюшность (тотальный цианоз).
При сложении числа всех поставленных баллов по каждому критерию получается оценка по шкале Апгар.
Для наглядности рассмотрим пример. Предположим, что новорожденный появился в трудных родах. При завершении первой минуты жизни дыхание оказалось слабым и нерегулярным. При прослушивании сердцебиения выяснили, что его звук приглушен, а частота составляет 120 ударов в минуту.
Крошка находится в позе полуфлексии, а когда при чистке носика и рта он начал гримасничать, получил по этому показателю 1 балл. При этом имеет место синюшный цвет тела ребенка. При сложении цифр поставленных балов получаем сумму равную 5 баллам по шкале Апгар.
Врачами были предприняты действия по реанимации, и при завершении пятой минуты жизни ребенок стал регулярно дышать, начал кричать, а сердце стало биться с частотой в 150 ударов в минуту.
Реакции на действия стали активными, ребенок чихает, но прежняя поза не изменилась. Цвет тельца и личика новорожденного стал розовым, однако синюшность кистей и стоп прошла не полностью. При последовательном оценивании всех признаков получается 8 баллов по шкале Апгар.
При последовательном оценивании всех признаков получается 8 баллов по шкале Апгар.
Эта информация представляет ценность для врачей в плане возможности оценки состояния здоровья новорожденного с течением времени, то есть в динамике. Если величина цифры становится выше, то процесс адаптации ребенка идет нормальным образом, а те действия, которые осуществляют медицинские работники, дают положительный эффект.
Если быть точными, то непосредственной связи проводимых действий по реанимации и шкалой Апгар нет. Перед неонатологом стоят две основные задачи: восстановить адекватное дыхание и стабилизировать сердцебиение.
При этом, используя шкалу Апгар, можно прогнозировать вероятные патологии. Например, исследования показали, что имеется связь между невысокими оценками, согласно этой методике, и частотой возникающих нарушений невротического характера в дальнейшей жизни ребенка.
Принято считать, что по шкале Апгар для новорожденных норма составляет 7 баллов и больше. Как это ни странно звучит для дилетантов в области педиатрии, но высший балл, равный 10, получить на первой минуте жизни невозможно.
Как это ни странно звучит для дилетантов в области педиатрии, но высший балл, равный 10, получить на первой минуте жизни невозможно.
Если даже ребенок здоров, то на первых минутах жизни кисти и стопы новорожденного имеют синюшный цвет. Таким образом, этот ребенок может получить не более 9 баллов по шкале Апгар. Однако утверждать, что он не здоров, будет неверно.
Подобную ситуацию можно наблюдать при сумме в 7 баллов по шкале Апгар при оценке трех признаков на средний балл. Например, пусть это будет касаться цвета кожи, тонуса мышц и рефлекторных реакций. В этом случае врач-неонатолог судит по такой оценке о состоянии ребенка, как о совершенно нормальном.
Примеры
Для более глубокого понимания приводим несколько примеров оценки состояния здоровья новорожденного, которое определяется в зависимости от суммы баллов по шкале Апгар:
- 3-3 — малыш находится в критическом состоянии;
- 5-6 — необходимо пристальное наблюдение;
- 6-7, 7-8 — состояние здоровья находится на среднем уровне, тщательное наблюдение не требуется;
- 8-8 — показатели здоровья крохи находятся на уровне выше среднего;
- 8-9, 9-9, 9-10 — считается хорошим состоянием;
- 10-10 — в медицинской практике не встречается.

Не следует принимать близко к сердцу наличие какого-либо показателя, отличающегося от нормы и оценки ниже 7-7 по шкале Апгар. Эти цифры не могут говорить о присутствии патологии или, еще хуже, инвалидности.
При появлении на свет крохи, баллы играют определенную роль, но на дальнейшее будущее ребенка не оказывают никакого влияния. Для иллюстрации положения дел можно представить себе, что врач на приеме интересуется оценкой по шкале Апгар, так как ребенок часто подхватывает простуду.
Данный показатель важен только в момент рождения и необходим в некоторых ситуациях на протяжении первого года жизни. Спустя некоторое время эти цифры останутся историей, как рост и вес новорожденного.
Полезное видео о процедурах с новорожденным после родов
Мне нравится!
Институт Бразелтона | Шкала оценки поведения новорожденных (NBAS)
Шкала оценки поведения новорожденных (NBAS) была разработана доктором Т. Берри Бразелтоном и его коллегами и на сегодняшний день считается наиболее полным доступным исследованием поведения новорожденных. Лучше всего ее описать как шкалу нейроповеденческой оценки, предназначенную для описания реакции новорожденного на его / ее новую внематочную среду и документирования вклада новорожденного в развитие зарождающихся отношений между родителями и детьми.
Берри Бразелтоном и его коллегами и на сегодняшний день считается наиболее полным доступным исследованием поведения новорожденных. Лучше всего ее описать как шкалу нейроповеденческой оценки, предназначенную для описания реакции новорожденного на его / ее новую внематочную среду и документирования вклада новорожденного в развитие зарождающихся отношений между родителями и детьми.
NBAS основан на предположении, что новорожденный ребенок одновременно компетентен и сложно организован. Таким образом, NBAS не просто предоставляет каталог компетенций новорожденного, но в ходе серийных обследований позволяет нам увидеть, как дискретное поведение ребенка интегрируется в последовательные модели поведения и развития. NBAS оценивает поведенческий репертуар новорожденного с помощью 28 поведенческих пунктов, каждый из которых оценивается по девятибалльной шкале. Он также включает оценку неврологического статуса младенца по 20 пунктам, каждый из которых оценивается по четырехбалльной шкале.Он используется для изучения последствий недоношенности, низкой массы тела при рождении, недостаточного питания и ряда факторов пре- и перинатального риска, влияния пренатального воздействия психоактивных веществ, токсинов окружающей среды, темперамента, поведения новорожденных в разных культурах, исследований прогнозов и исследований поведение приматов.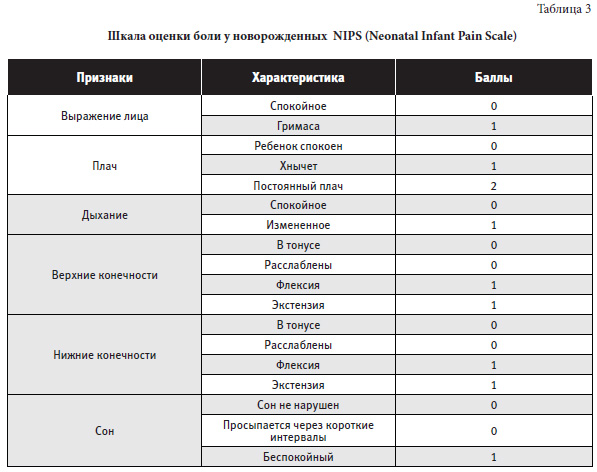 Шкала учитывает широкий спектр моделей поведения и подходит для обследования новорожденных и младенцев в возрасте до 2 месяцев. К концу оценки у экзаменатора есть поведенческий «портрет» младенца, описывающий его сильные стороны, адаптивные реакции и возможные уязвимости.
Шкала учитывает широкий спектр моделей поведения и подходит для обследования новорожденных и младенцев в возрасте до 2 месяцев. К концу оценки у экзаменатора есть поведенческий «портрет» младенца, описывающий его сильные стороны, адаптивные реакции и возможные уязвимости.
Шкала раскрывает индивидуальность младенца
Когда Шкала была опубликована в начале 1970-х, люди только начинали ценить всю широту возможностей младенца, и единственные доступные тесты были разработаны для выявления отклонений. Шкала была разработана для того, чтобы выйти за рамки доступных оценок, выявляя сильные стороны ребенка и диапазон его индивидуальности, но при этом обеспечивая проверку состояния здоровья.
NBAS основан на нескольких ключевых предположениях. Во-первых, младенцы, даже те, которые кажутся уязвимыми, при рождении обладают очень высокими способностями.«У новорожденного к моменту рождения уже есть девять месяцев опыта», — сказал доктор Бразелтон. «Она способна контролировать свое поведение, чтобы реагировать на новое окружение».
Во-вторых, младенцы «общаются» посредством своего поведения, которое, хотя это не всегда может показаться таковым, является рациональным языком. Младенцы не только реагируют на окружающие сигналы, например на лица родителей, но и принимают меры для контроля своего окружения, например плачут, чтобы получить ответ от своих опекунов.
В-третьих, младенцы — это социальные организмы, индивиды со своими уникальными качествами, готовые к формированию, а также под воздействием окружающей среды, в которой осуществляется уход.
Оценка возможностей ребенка
Стремясь раскрыть все богатство поведенческого репертуара новорожденного, шкала была построена на 28 поведенческих и 18 рефлекторных позициях. Экзамен не дает единой оценки, а вместо этого оценивает способности ребенка в различных областях развития и описывает, как ребенок интегрирует эти области, когда он взаимодействует со своей новой средой.
При рождении младенцы сталкиваются с четырьмя задачами развития, жизненно важными для их роста. Шкала исследует, насколько хорошо младенец справляется с этими взаимосвязанными задачами, и определяет, может ли ребенок нуждаться в дополнительной поддержке в некоторых областях.
Шкала исследует, насколько хорошо младенец справляется с этими взаимосвязанными задачами, и определяет, может ли ребенок нуждаться в дополнительной поддержке в некоторых областях.
Самая основная проблема, с которой сталкиваются новорожденные, — регулировать свое дыхание, температуру и остальную часть их вегетативной системы, которая должна функционировать должным образом, прежде чем младенцы смогут сосредоточиться на других областях развития. Младенцы из группы высокого риска могут тратить большую часть своей энергии на поддержание своих вегетативных систем, поэтому они не могут сосредоточиться на других областях роста.Виды и звуки могут утомить их, поэтому взгляд на лицо матери может нарушить их дыхание, а шум может вызвать тремор, испуг или изменение цвета — сигналы, которые оцениваются по шкале.
Затем младенцы стремятся контролировать свою двигательную систему. Запрещение случайных движений и контроль уровня активности позволяет новорожденному сосредоточить свою энергию на других задачах развития, жизненно важных для роста. Если ребенок испытывает трудности в этой области, воспитатели могут помочь ему, предоставив столько тактильной поддержки, сколько необходимо, чтобы помочь ему успокоиться, например, держа или пеленая его.Шкала оценивает качество тонуса, уровень активности и рефлексы ребенка.
Если ребенок испытывает трудности в этой области, воспитатели могут помочь ему, предоставив столько тактильной поддержки, сколько необходимо, чтобы помочь ему успокоиться, например, держа или пеленая его.Шкала оценивает качество тонуса, уровень активности и рефлексы ребенка.
Как только ребенок научится управлять двигательным поведением, он будет готов заняться следующей сферой своего развития: «государственным» регулированием. Состояние — это ключевая концепция развития, которая описывает уровни сознания, которые варьируются от спокойного сна до полного плача. Способность младенца контролировать свое состояние позволяет ему обрабатывать информацию из окружающей среды и реагировать на нее. Экзаменатор NBAS смотрит на то, как младенец контролирует свое состояние, и на переходы из одного состояния в другое.
Например, экзамен показывает, как младенец реагирует на свет, звук и прикосновения во время сна. Экзаменатор ненадолго посветил светом в глаза спящему ребенку. Обычно ребенок раздраженно моргает и корчится. Когда мы повторяем этот процесс несколько раз, младенец обычно отключает стимуляцию и остается спящим. Способность ребенка игнорировать стимуляцию позволяет ему сохранять энергию и развиваться. Если у ребенка возникают проблемы с блокировкой стимуляции во время экзамена, родители будут знать, что им нужно поддерживать своего ребенка, например, молча или уберегая его от яркого света.
Когда мы повторяем этот процесс несколько раз, младенец обычно отключает стимуляцию и остается спящим. Способность ребенка игнорировать стимуляцию позволяет ему сохранять энергию и развиваться. Если у ребенка возникают проблемы с блокировкой стимуляции во время экзамена, родители будут знать, что им нужно поддерживать своего ребенка, например, молча или уберегая его от яркого света.
Наконец, когда вегетативная, моторная и государственная системы младенца находятся в равновесии, он готов к социальному взаимодействию, что является конечной задачей развития. Шкала показывает, насколько младенцы готовы с первых минут жизни окунуться в новый мир. В этой части экзамена экзаменующий смотрит, как ребенок следует за красным мячом, лицом и голосом.
«Лучшая производительность»
Экзаменаторы NBAS обучены добиваться от ребенка наилучших результатов, делая все возможное, чтобы помочь ребенку «добиться успеха».Например, одна часть экзамена изучает способность младенца утешать себя, когда он расстроен. Одни младенцы легко утешаются, другим приходится труднее. Если младенец не может утешиться, экзаменатор предпринимает взвешенные шаги, чтобы помочь ему. Мы не только узнаем, сколько поддержки может понадобиться младенцу дома, но и насколько далеко он продвинулся в выполнении своей программы развития.
Одни младенцы легко утешаются, другим приходится труднее. Если младенец не может утешиться, экзаменатор предпринимает взвешенные шаги, чтобы помочь ему. Мы не только узнаем, сколько поддержки может понадобиться младенцу дома, но и насколько далеко он продвинулся в выполнении своей программы развития.
К концу экзамена экзаменатор разработал яркий портрет новорожденного, который можно использовать для адаптации ухода за ребенком к конкретным физическим потребностям и стилю поведения ребенка.Ребенок любит, когда его трогают? Восприимчивый ли ребенок к социальному взаимодействию? Легко ли малышка успокаивается? «Одна из важных особенностей весов заключается в том, что они соответствуют тому, что ищут родители», — сказал доктор Бразелтон. «Это ставит поставщиков медицинских услуг на одну волну с родителями».
использует
NBAS использовался исследователями в течение последних четырех десятилетий для изучения возможностей новорожденных и младенцев. Эти исследования расширили наше понимание диапазона вариабельности моделей поведения новорожденных и влияния широкого спектра пре- и перинатальных факторов на поведение и развитие новорожденных. NBAS использовался в исследованиях у недоношенных детей и детей с задержкой внутриутробного развития, например, в исследованиях эффектов гипербилирубинемии; разные способы доставки; материнская анальгезия; пренатальное употребление марихуаны, кокаина, алкоголя, кофеина и табака; а также последствия воздействия полихлорированных бифенилов (ПХД) из окружающей среды. NBAS также используется для изучения влияния послеродовой депрессии на поведение новорожденного и влияния различий в поведении новорожденного на отношения между родителями и детьми.Хотя NBAS был разработан в первую очередь для описания индивидуальных различий в поведении новорожденных, он использовался в лонгитюдных исследованиях, чтобы обеспечить исходный уровень или отправную точку для измерения будущих изменений или преемственности в качестве предиктора результатов развития. NBAS также широко использовался в межкультурных исследованиях. Это исследование выявляет широкий диапазон вариабельности поведенческих различий новорожденных в разных культурах.
NBAS использовался в исследованиях у недоношенных детей и детей с задержкой внутриутробного развития, например, в исследованиях эффектов гипербилирубинемии; разные способы доставки; материнская анальгезия; пренатальное употребление марихуаны, кокаина, алкоголя, кофеина и табака; а также последствия воздействия полихлорированных бифенилов (ПХД) из окружающей среды. NBAS также используется для изучения влияния послеродовой депрессии на поведение новорожденного и влияния различий в поведении новорожденного на отношения между родителями и детьми.Хотя NBAS был разработан в первую очередь для описания индивидуальных различий в поведении новорожденных, он использовался в лонгитюдных исследованиях, чтобы обеспечить исходный уровень или отправную точку для измерения будущих изменений или преемственности в качестве предиктора результатов развития. NBAS также широко использовался в межкультурных исследованиях. Это исследование выявляет широкий диапазон вариабельности поведенческих различий новорожденных в разных культурах. Кроме того, эти исследования показывают, что, хотя основные организационные процессы в младенчестве могут быть универсальными, диапазон и форма этих адаптаций формируются потребностями каждой отдельной культуры.Таким образом, кросс-культурные исследования с использованием NBAS не только подтвердили двунаправленный характер развития, но и расширили наше понимание диапазона изменчивости паттернов поведения новорожденных, а также разнообразия методов воспитания детей и систем убеждений в разных условиях (Brazelton and Nugent , 2011; Nugent, Petruaskas, Brazelton, 2009).
Кроме того, эти исследования показывают, что, хотя основные организационные процессы в младенчестве могут быть универсальными, диапазон и форма этих адаптаций формируются потребностями каждой отдельной культуры.Таким образом, кросс-культурные исследования с использованием NBAS не только подтвердили двунаправленный характер развития, но и расширили наше понимание диапазона изменчивости паттернов поведения новорожденных, а также разнообразия методов воспитания детей и систем убеждений в разных условиях (Brazelton and Nugent , 2011; Nugent, Petruaskas, Brazelton, 2009).
Номер ссылки
Brazelton, T.B., and Nugent, J.K. (2011). Шкала оценки поведения новорожденных. Mac Keith Press, Кембридж.
Для эффективного и надежного управления NBAS требуется обучение. Для получения дополнительной информации посетите раздел «Обучение».
Шкала неонатальной поведенческой оценки Т. Берри Брейзелтона
Четыре ключевых задачи развития
NBAS, разработанный в 1970-х годах, оценивает четыре ключевые задачи развития новорожденного (от рождения до двух месяцев). В порядке приоритета экзаменатор оценивает, насколько хорошо ребенок может:
В порядке приоритета экзаменатор оценивает, насколько хорошо ребенок может:
1.Регулируйте вегетативные (автоматические) функции, в частности, регулирование дыхания и температуры.
2. Управляйте двигательной (мышечной / двигательной) системой как для произвольных движений, так и для рефлексов. Младенцы могут сосредоточить свою двигательную активность, чтобы получить то, что им нужно, от опекунов, и могут успокоиться и успокоиться, когда это необходимо.
3. Контролируйте их «состояние» сознания — бодрствование, плач или сон. Младенцы, которые могут контролировать свое состояние, могут игнорировать посторонние шумы и, например, спать.
4. Социально взаимодействовать с опекунами и другими людьми. Поскольку новорожденные не могут использовать язык, они используют пристальный взгляд и другой язык тела, чтобы общаться с людьми из своего окружения.
В любой момент, если ребенок борется с задачей развития, у него не будет достаточно энергии, чтобы эффективно взяться за следующую, более сложную задачу в списке. Это означает, что ребенок, которому трудно дышать регулярно, не сможет контролировать свои мышечные движения, плавно переходить от сна к бодрствованию или общаться со своими родителями.
Это означает, что ребенок, которому трудно дышать регулярно, не сможет контролировать свои мышечные движения, плавно переходить от сна к бодрствованию или общаться со своими родителями.
Зачем использовать NBAS?
NBAS дает родителям рекомендации о том, как поддержать своих новорожденных в задачах, с которыми они борются. Например, новорожденному, который пытается контролировать моторику, может потребоваться больше поддержки и успокоения, чтобы успокоиться; малышу, который пытается контролировать свое состояние, может понадобиться особенно тихая комната; ребенку, который борется с социальным взаимодействием, возможно, нужно будет показать одно лицо, на котором можно сосредоточиться, а не целую комнату, полную лиц сразу или даже одного сразу за другим.
Родители знают, что их ребенок уникален и индивидуален. Но они могут не знать точно, что нужно их новорожденному (младенцу менее четырех недель), чтобы развиваться как можно более эффективно и счастливо. NBAS — важная дорожная карта для родителей.
Практика NBAS
Стоит ли вам беспокоиться, если ваш врач предложит оценку NBAS для вашего новорожденного? Нисколько! Поскольку все дети развиваются по собственному индивидуальному расписанию, ваш врач может использовать оценку NBAS, чтобы определить, как лучше всего поддержать новорожденного, который развивается медленнее, чем прогнозируют стандартные таблицы, в одной или нескольких из четырех областей оценки.NBAS — не лучший способ определить наличие неврологических расстройств, таких как аутизм, симптомы которых обычно проявляются намного позже. Предложение запланировать оценку NBAS не означает, что с развитием вашего новорожденного что-то не так.
Ваш врач может также предложить оценку NBAS, если вы и ваш (а) супруг (а) особенно нервничаете, впервые родители, чтобы оказать вам больше поддержки в вашей родительской роли. NBAS, поскольку он ориентирован на конкретного ребенка, включает гораздо более подробное руководство, чем общее информационное руководство по развитию новорожденных.NBAS была создана для того, чтобы помочь здоровым младенцам получить наилучшие родительские функции для их индивидуальных потребностей.
NBAS, поскольку он ориентирован на конкретного ребенка, включает гораздо более подробное руководство, чем общее информационное руководство по развитию новорожденных.NBAS была создана для того, чтобы помочь здоровым младенцам получить наилучшие родительские функции для их индивидуальных потребностей.
Текущая работа Брейзелтона
Вам знакомо имя Томас Берри Брейзелтон? Возможно, вы видели телешоу этого педиатра по кабельному телевидению «Что знает каждый ребенок» или читали одну из его сводных колонок. За свою жизнь Бразелтон написал два десятка книг и сотни научных статей о поведении и развитии новорожденных.
Краткое содержание урока
Шкала оценки поведения новорожденных Brazelton (NBAS), включающая как рефлекторные, так и поведенческие элементы, оценивает, насколько хорошо ребенок выполнил свои задачи развития.Его можно проводить в любое время от рождения до двух месяцев. Эта оценка помогает родителям учитывать индивидуальные потребности развития ребенка. Врач оценивает, насколько хорошо ребенок регулирует вегетативные функции, особенно дыхание, как ребенок контролирует двигательные функции, как ребенок контролирует уровень сознания («состояние») и как ребенок взаимодействует в социальном плане.
Врач оценивает, насколько хорошо ребенок регулирует вегетативные функции, особенно дыхание, как ребенок контролирует двигательные функции, как ребенок контролирует уровень сознания («состояние») и как ребенок взаимодействует в социальном плане.
Brazelton Neonatal Behavioral Assessment Scale — обзор
B Neonatal Behavioral Assessment Scale
Очень важным различием между NBAS и неврологическим обследованием Prechtl является взгляд на более активную роль, которую Brazelton (1995) приписывает новорожденному в экспертиза.Например, Пречтль считает состояния непроизвольными формами нейронной активности, тогда как Брейзелтон ценит способность новорожденных контролировать уровни стимулов с помощью состояний сознания при адаптации к окружающей среде. Неврологическое обследование Prechtl предназначено для различения нормальных и ненормальных детей или между оптимальными результатами и сниженной оптимальностью (Prechtl, 1982). NBAS был разработан для изучения индивидуальных различий и получения всестороннего профиля неонатального поведения, включая компетенции и сильные стороны, а также для выявления проблемных областей или отклонений (Brazelton and Nugent, 1995). Бразелтон добавил «сонливость» в качестве третьего отдельного состояния рядом с (1) «глубокий сон», (2) «легкий сон», (4) «тихая тревога», (5) «активная тревога» и (6) «плач». . »
Бразелтон добавил «сонливость» в качестве третьего отдельного состояния рядом с (1) «глубокий сон», (2) «легкий сон», (4) «тихая тревога», (5) «активная тревога» и (6) «плач». . »
NBAS состоит из 28 поведенческих пунктов, оцениваемых по 9-балльной шкале, и 18 рефлекторных пунктов, оцениваемых по 4-балльной шкале для оценки неврологического статуса. Во втором выпуске были добавлены семь пунктов, чтобы суммировать качество реакции ребенка и объем информации, необходимой от экзаменатора для организации реакций новорожденного.Экзамен состоит из различных пакетов вопросов: привыкания, моторно-орального, туловищного, вестибулярного и социально-интерактивного. Факторный анализ пунктов NBAS выявил измерение социального взаимодействия, измерение раздраженного состояния и моторное измерение (Brazelton and Nugent, 1995). Чаще всего баллы делятся на семь групп: привыкание, ориентация, двигательная активность, диапазон состояний, регуляция состояния, вегетативная стабильность и рефлексы (Lester et al. , 1982).
, 1982).
Ключевым аспектом NBAS является то, что экзаменатор должен способствовать развитию успеваемости и организационных навыков ребенка, что повышает важность взаимодействия во время экзамена.Следовательно, обучение необходимо (как и в случае других экзаменов), чтобы научиться проводить экзамен стандартизированным образом, но также и научиться чувствовать себя комфортно при обращении с младенцем и добиваться наилучших результатов. Достаточная межсоревновательная надежность с разницей в 1 балл по 9-балльной шкале, рассматриваемая как допустимая, должна быть достигнута в процедуре обучения (Brazelton and Nugent, 1995).
Надежность повторного тестирования была обнаружена для NBAS с корреляциями от низкой до умеренной.Более важно то, что это считается менее подходящей концепцией для подробного исследования, такого как NBAS, ввиду быстрого развития и изменений, которые имеют место и должны произойти в неонатальном периоде. Оценочные паттерны изменений в течение первого месяца, выявленные с помощью NBAS на 3, 14 и 30 дни после родов, так называемые кривые восстановления, отражающие адаптацию к внематочной среде после рождения, могут сами по себе выявить важную характеристику функционирования и развития ребенка. способности (Лестер, 1984).Брейзелтон и его коллеги выступают за повторное применение весов, чтобы охватить весь диапазон поведения младенца.
способности (Лестер, 1984).Брейзелтон и его коллеги выступают за повторное применение весов, чтобы охватить весь диапазон поведения младенца.
Такая же оценка быстрых изменений в периоде новорожденности, а также подробное наблюдение индивидуальных различий, а не диагноз, такой как «нормальный» или «ненормальный», исключает завышенные ожидания относительно прогностической достоверности. Однако о некоторых взаимосвязях между кластерами NBAS и более поздними тестами развития, или измерениями темперамента и интерактивного поведения матери и ребенка, сообщалось и резюмировалось Brazelton and Nugent (1995).
С годами в клинической практике стало ясно, что NBAS предоставляет хорошую возможность для развития отношений между родителями и экзаменатором, демонстрируя и интерпретируя значение поведения ребенка и его значение для ухода за ребенком. Когда NBAS используется в таких клинических сеансах, родителей просят делиться своими чувствами или опасениями на протяжении всего обследования (Brazelton and Nugent, 1995). Таким образом, экзамен NBAS становится сеансом вмешательства. Несколько исследований, оценивающих эффект такого вмешательства, дали неоднозначные результаты (см. Обзор Brazelton and Nugent, 1995).Авторы снова предупреждают, что надежды на эффективное вмешательство не должны быть слишком большими для одного сеанса с NBAS. Wolke (1995) описывает подход к систематическому вмешательству, указывая на принципы ухода, включая администрирование NBAS. Другой подход описан Кифером (1995), который описывает, как элементы NBAS могут быть интегрированы в обычный медицинский осмотр. Это позволяет практикующему специалисту повысить психологическую и образовательную ценность экзамена, рассказав родителям о своих наблюдениях и оценив поведение ребенка примерно как оптимальное, среднее, вызывающее беспокойство или ненормальное.В последних двух случаях, соответственно, показаны повторный скрининг и дальнейшие оценки.
Таким образом, экзамен NBAS становится сеансом вмешательства. Несколько исследований, оценивающих эффект такого вмешательства, дали неоднозначные результаты (см. Обзор Brazelton and Nugent, 1995).Авторы снова предупреждают, что надежды на эффективное вмешательство не должны быть слишком большими для одного сеанса с NBAS. Wolke (1995) описывает подход к систематическому вмешательству, указывая на принципы ухода, включая администрирование NBAS. Другой подход описан Кифером (1995), который описывает, как элементы NBAS могут быть интегрированы в обычный медицинский осмотр. Это позволяет практикующему специалисту повысить психологическую и образовательную ценность экзамена, рассказав родителям о своих наблюдениях и оценив поведение ребенка примерно как оптимальное, среднее, вызывающее беспокойство или ненормальное.В последних двух случаях, соответственно, показаны повторный скрининг и дальнейшие оценки.
NBAS широко использовался в исследовательских целях. Было проведено сравнение показателей NBAS между группами детей из группы риска по проблемам развития и контрольными группами, см. Также обзор Brazelton и Nugent (1995). В нашем собственном исследовании в Амстердаме группа младенцев, подвергшихся пренатальному воздействию героина, метадона и кокаина, была дважды исследована с помощью NBAS после лечения абстинентного синдрома и сравнивалась с контрольной группой без наркотиков.Не было обнаружено групповых различий с NBAS на сроке гестации 40 недель, но на 44 неделе доношенные новорожденные, подвергшиеся воздействию лекарственного средства, показали меньшую способность ориентироваться, особенно в отношении визуальных элементов (van Baar et al., 1989).
Также обзор Brazelton и Nugent (1995). В нашем собственном исследовании в Амстердаме группа младенцев, подвергшихся пренатальному воздействию героина, метадона и кокаина, была дважды исследована с помощью NBAS после лечения абстинентного синдрома и сравнивалась с контрольной группой без наркотиков.Не было обнаружено групповых различий с NBAS на сроке гестации 40 недель, но на 44 неделе доношенные новорожденные, подвергшиеся воздействию лекарственного средства, показали меньшую способность ориентироваться, особенно в отношении визуальных элементов (van Baar et al., 1989).
Несколько исследований с использованием отчета NBAS о взаимосвязи доза-реакция у младенцев, подвергшихся пренатальному воздействию кокаина, отражают более высокий нейроповеденческий риск у младенцев с более тяжелым воздействием, которые показывают более низкие двигательные способности и регуляцию состояния, меньшую автоматическую стабильность и большую возбудимость (Delaney-Black et al. ., 1996; Martin et al. , 1996; Tronick et al., 1996).
, 1996; Tronick et al., 1996).
Обследование новорожденных
После рождения новорожденных тщательно проверяют на наличие проблем или осложнений. На протяжении всего пребывания в больнице врачи, медсестры и другие поставщики медицинских услуг постоянно оценивают каждого младенца на предмет изменений в состоянии здоровья и признаков болезни.
Одна из первых оценок — это оценка ребенка по шкале Апгар. Через одну и пять минут после рождения младенцев проверяют на частоту сердечных сокращений и дыхания, мышечный тонус, рефлексы и цвет кожи.Это помогает выявлять детей, у которых затруднено дыхание или есть другие проблемы, требующие дальнейшего ухода.
Полный медицинский осмотр
Поскольку вес при рождении является важным показателем здоровья, новорожденных ежедневно взвешивают в яслях. Это указывает на их рост, а также на их потребности в жидкости и питании. Новорожденные дети могут потерять до 10 процентов веса при рождении.
Кроме того, каждый новорожденный проходит полное медицинское обследование. Медицинские работники оценивают жизненно важные функции, включая температуру, пульс и частоту дыхания.Они также проверяют общий внешний вид младенца с головы до пят, рассматривая все, от мягких пятен на черепе до паттернов дыхания, кожной сыпи и движений конечностей. Также будут измерены окружность головы, окружность живота и длина вашего ребенка.
Зрелость вашего ребенка
Оценка зрелости помогает удовлетворить потребности ребенка, если даты беременности неизвестны. Например, очень маленькие дети на самом деле могут быть более зрелыми, чем кажется по размеру, и могут нуждаться в другом уходе, чем недоношенные.
Часто используется экзамен Дубовица / Балларда для определения гестационного возраста. Эта проверка оценивает внешний вид ребенка, текстуру кожи, двигательную функцию и рефлексы. Компонент экзамена по физической зрелости проводится в течение первых двух часов после рождения. При этом учитываются кожа, глаза, уши, грудь, гениталии и ступни вашего ребенка, поскольку на разных стадиях зрелости эти части тела выглядят по-разному.
При этом учитываются кожа, глаза, уши, грудь, гениталии и ступни вашего ребенка, поскольку на разных стадиях зрелости эти части тела выглядят по-разному.
Затем, в течение 24 часов после родов, обследование Дубовица / Балларда рассматривает шесть аспектов нервно-мышечной системы ребенка.К ним относятся:
Осанка
Насколько далеко можно согнуть руки по направлению к запястью
Насколько рычаги пружины возвращаются в согнутое положение
Как далеко разгибаются колени
Насколько далеко можно переместить локти на груди
Насколько близко можно поднести ступни к ушам
Дополнительные тесты
После рождения все новорожденные получают глазные капли или мазь с антибиотиком в глаза.Это требуется по закону для защиты ребенка от неизвестной инфекции гонореи у матери.
Большинство младенцев также получают инъекцию витамина К в верхнюю часть бедра. Витамин К — важный компонент свертывания крови. Инъекция помогает предотвратить серьезную проблему, называемую кровотечением из-за дефицита витамина К.
Витамин К — важный компонент свертывания крови. Инъекция помогает предотвратить серьезную проблему, называемую кровотечением из-за дефицита витамина К.
Наконец, почти у всех младенцев будет простой анализ крови для выявления нарушений, которые не проявляются сразу после родов. Некоторые из этих нарушений являются генетическими, метаболическими, связанными с кровью или гормонами.Ваш новорожденный также может пройти проверку слуха.
Все эти обследования — важные способы узнать о благополучии вашего ребенка при рождении. Выявив какие-либо проблемы, врач вашего ребенка может спланировать наилучший уход.
Нормальный новорожденный: оценка ранних физических данных
Контур, пропорции и позы
Тело нормального новорожденного по существу имеет цилиндрическую форму; окружность головы немного превышает окружность груди. У доношенного ребенка средняя окружность головы составляет 33–35 см (13–14 дюймов), а средняя окружность груди — 30–33 см (12–13 дюймов).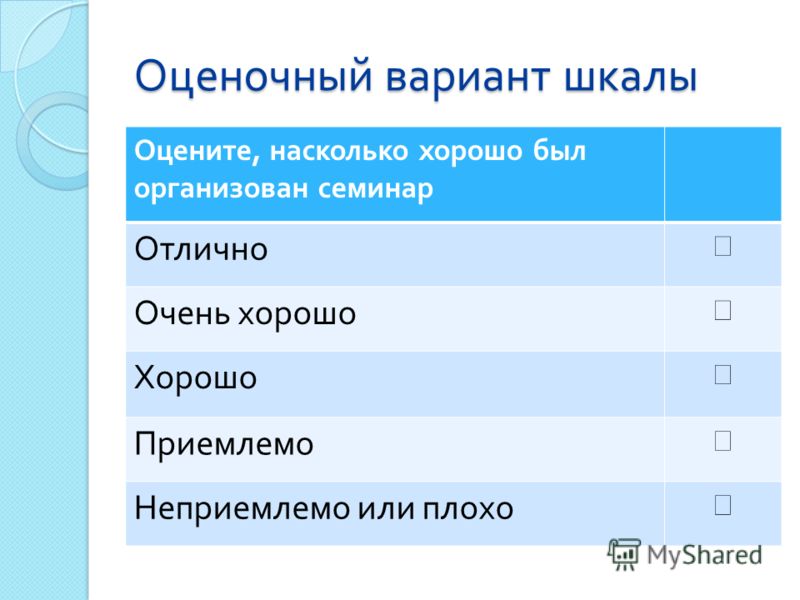 5 Высота сидящего младенца, измеренная от макушки до крупа, приблизительно равна окружности головы. Эти значения могут несколько отличаться, но их отношение друг к другу обычно постоянное. Значения должны быть нанесены на соответствующую карту роста недоношенных или доношенных детей для оценки головы новорожденного на предмет наличия микроцефалии или гидроцефалии.
5 Высота сидящего младенца, измеренная от макушки до крупа, приблизительно равна окружности головы. Эти значения могут несколько отличаться, но их отношение друг к другу обычно постоянное. Значения должны быть нанесены на соответствующую карту роста недоношенных или доношенных детей для оценки головы новорожденного на предмет наличия микроцефалии или гидроцефалии.
В течение первых нескольких дней жизни осанка младенца во многом определяется его положением in utero . Нормальный младенец, родившийся из макушки, имеет тенденцию принимать расслабленное положение плода.В первые дни жизни это «поза комфорта» для младенца. Эпизоды плача часто можно прекратить, взяв младенца из кроватки и осторожно свернув его или ее в позу зародыша.
Другие позы связаны с более необычными позами младенца. После постановки ног на ягодицу бедра отводятся в положении «лягушачья лапа». Младенцы, рожденные в положении откровенного ягодичного предлежания, обычно держат колени в позе складного ножа. После надбровных дуг или лица голова вытягивается и шея кажется удлиненной, но положение позвоночного столба нормальное.Нормальные позы зависят от нормального мышечного тонуса, который может заметно снижаться у детей с гипоксией, которые не сохраняют внутриматочные позы, но остаются практически в любом положении, наложенном на них.
После надбровных дуг или лица голова вытягивается и шея кажется удлиненной, но положение позвоночного столба нормальное.Нормальные позы зависят от нормального мышечного тонуса, который может заметно снижаться у детей с гипоксией, которые не сохраняют внутриматочные позы, но остаются практически в любом положении, наложенном на них.
Кожа и подкожная клетчатка
При рождении кожа покрыта толстым слоем vernix caseosa. Если его не удалить при рождении, он высыхает и исчезает в течение 24 часов. Кожа при рождении становится красной и гладкой, а к второму или третьему дню постепенно становится сухой, шелушащейся и розовой.
Физиологическая желтуха видна в течение второго или третьего дня жизни примерно у половины всех нормальных новорожденных, исчезающих между пятым и седьмым днями.Желтуха в первые 24 часа является ненормальным явлением и требует обширного диагностического обследования. 6 Иктериальную кожу бывает трудно обнаружить, когда заметно покраснение, но побледнение легко демонстрирует лежащее в основе желтое изменение цвета. Раннюю желтуху легче обнаружить на лице младенца.
Раннюю желтуху легче обнаружить на лице младенца.
Подкожная клетчатка может оставаться умеренно отечной в течение нескольких дней. Отек наиболее заметен в области глаз, ног и тыльной части рук и ступней. Периферический цианоз (акроцианоз) затрагивает кисти, стопы и околоротовую область.Это очевидно у большинства младенцев при рождении и в течение короткого периода после него. Если он ограничен конечностями у нормального младенца, это происходит из-за венозного застоя и безвредно. Локализованный цианоз может возникать в предлежании, особенно в сочетании с ненормальным предлежанием. При тазовом предлежании ягодицы или ступни и ноги отечные и синие в результате венозного застоя; в поперечном положении выпадавшая рука может быть аналогичным образом обесцвечена и опухла из-за затрудненного венозного возврата.Иногда в верхней части головы возникает круглая область отека и цианоза на коже черепа в результате давления на расширенную шейку матки (caput succedaneum). Иногда лоб и кожа головы (или даже вся голова над шеей) имеют синюшный оттенок.
Бледность обычно сопровождает другие признаки дистресса, за исключением младенцев с анемией, у которых в течение длительного периода времени имело место материнское кровоизлияние через плаценту (хроническая отслойка). Такие младенцы не испытывают явных страданий, даже если их бледность может быть очень сильной.Бледность чаще является признаком острой кровопотери, гипоксии или плохой периферической перфузии из-за гипотонии. Подкожный отек может имитировать бледность.
Экхимозы чаще всего возникают из-за травм во время тяжелых родов или из-за быстрого обращения с младенцем во время или после родов. Они также могут указывать на кровоточащий диатез с серьезной инфекцией или без нее. Высокие концентрации билирубина в сыворотке младенцев часто возникают после разрушения большого количества экстравазированной крови.
Петехии возникают при ряде болезненных состояний, включающих тромбоцитопению, и всегда должны требовать проведения расследования, включая обследование на сепсис и оценку ребенка на наличие инфекций TORCH. Иногда у здоровых младенцев наблюдаются рассеянные петехии на верхней части туловища или на лице в результате повышения внутрисосудистого давления после родов головки плода. Обычно они исчезают в течение 24-48 часов, а новые поражения не появляются.
Иногда у здоровых младенцев наблюдаются рассеянные петехии на верхней части туловища или на лице в результате повышения внутрисосудистого давления после родов головки плода. Обычно они исчезают в течение 24-48 часов, а новые поражения не появляются.
Монгольские пятна представляют собой неправильные участки сине-серой пигментации на крестце и ягодицах, но они могут быть настолько обширными, что покрывают спину, а иногда и внешние поверхности всех конечностей. Они распространены у чернокожих младенцев и младенцев азиатского и южноевропейского происхождения.Монгольские пятна обычно исчезают к 4 годам или раньше.
Гемангиомы могут появляться как изолированные поражения у здоровых младенцев или они могут быть компонентом нескольких серьезных генерализованных заболеваний. Микроскопически гемангиомы кожи бывают капиллярными или кавернозными. Капиллярные гемангиомы состоят из массы расширенных капилляров на поверхности кожи. Невусы портвейна (nevus flammeus) представляют собой плотные скопления таких расширенных капилляров, которые могут быть маленькими и одиночными или множественными и редкими; они также могут охватывать большие площади и занимать до половины площади поверхности тела.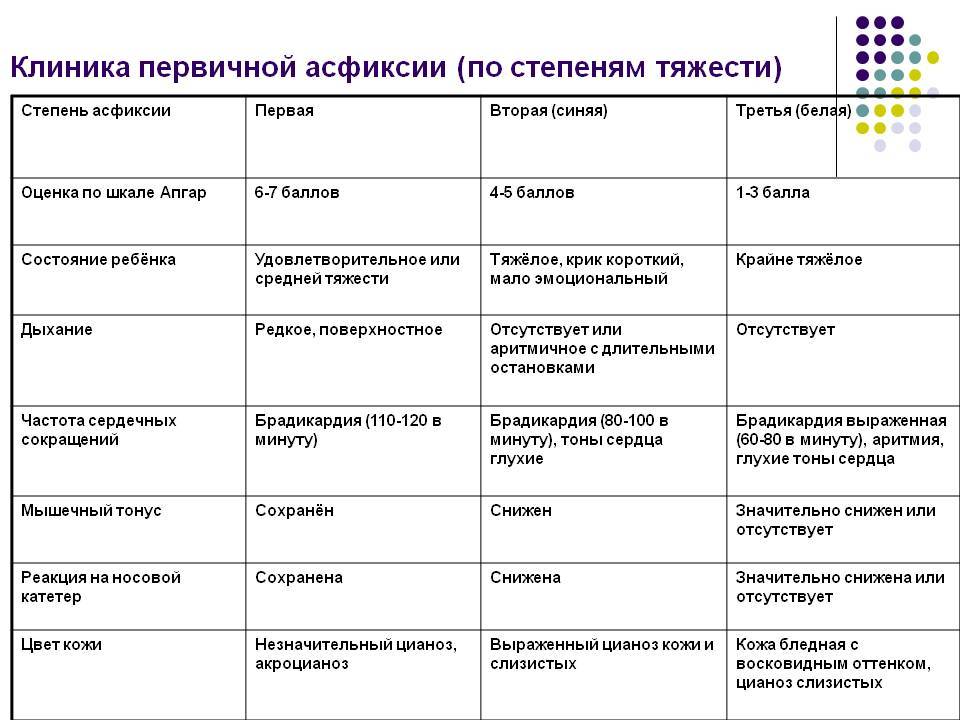 Их цвет варьируется от розового до темно-пурпурного, и они резко разграничены. Поверхность кожи не нарушена. Эти поражения обычно постоянны, но некоторые бледные поражения могут практически исчезнуть. Невусы портвейна на лице в тройничном отделе предполагают синдром Стерджа-Вебера (церебральная кальцификация и глаукома на той же стороне, что и поражения, и гемипарез на противоположной стороне), а также некоторые другие серьезные расстройства, которые также иногда связаны с пламенным невусом. Телеангиэктатические невусы (укусы аиста) представляют собой плоские красные локализованные участки капилляров, которые значительно менее плотны, чем те, которые наблюдаются в невусах с портвейном.Легко бледнеющие, они обычно располагаются на задней части шеи, нижнем затылке, верхних веках и переносице. Они исчезают к 2 годам, но у многих детей они исчезают вновь во время приступов плача. Гемангиомы клубники не наблюдаются у доношенных новорожденных во время пребывания в яслях, потому что они впервые появляются на второй или третьей неделе жизни.
Их цвет варьируется от розового до темно-пурпурного, и они резко разграничены. Поверхность кожи не нарушена. Эти поражения обычно постоянны, но некоторые бледные поражения могут практически исчезнуть. Невусы портвейна на лице в тройничном отделе предполагают синдром Стерджа-Вебера (церебральная кальцификация и глаукома на той же стороне, что и поражения, и гемипарез на противоположной стороне), а также некоторые другие серьезные расстройства, которые также иногда связаны с пламенным невусом. Телеангиэктатические невусы (укусы аиста) представляют собой плоские красные локализованные участки капилляров, которые значительно менее плотны, чем те, которые наблюдаются в невусах с портвейном.Легко бледнеющие, они обычно располагаются на задней части шеи, нижнем затылке, верхних веках и переносице. Они исчезают к 2 годам, но у многих детей они исчезают вновь во время приступов плача. Гемангиомы клубники не наблюдаются у доношенных новорожденных во время пребывания в яслях, потому что они впервые появляются на второй или третьей неделе жизни. В результате они наблюдаются у госпитализированных недоношенных детей или у доношенных детей после выписки. Сначала они проявляются в виде ярко-красных плоских пятен диаметром 1–3 мм, которые легко бледнеют.Впоследствии они разрастаются во всех направлениях, заметно выступая за поверхность кожи. Они могут не достичь своего полного размера в течение 1–3 месяцев. Следует противостоять соблазну удалить эти поражения, потому что они проходят спонтанно через несколько недель или месяцев после достижения пика роста. Косметический эффект лучше всего, когда они рассасываются. Разрешение отмечается одним или несколькими бледно-пурпурными или серыми пятнами на поверхности поражения, указывающими на спонтанный склероз сосудов и облитерацию.Напротив, кавернозные гемангиомы находятся в субэпидермальном слое. Они более диффузны и менее резко отграничены, чем капиллярные гемангиомы. Цвет вышележащей кожи может быть нормальным или синим в результате передачи цвета от подлежащей крови. Кавернозные гемангиомы губчатые, но иногда представляют собой плотные кистозные образования.
В результате они наблюдаются у госпитализированных недоношенных детей или у доношенных детей после выписки. Сначала они проявляются в виде ярко-красных плоских пятен диаметром 1–3 мм, которые легко бледнеют.Впоследствии они разрастаются во всех направлениях, заметно выступая за поверхность кожи. Они могут не достичь своего полного размера в течение 1–3 месяцев. Следует противостоять соблазну удалить эти поражения, потому что они проходят спонтанно через несколько недель или месяцев после достижения пика роста. Косметический эффект лучше всего, когда они рассасываются. Разрешение отмечается одним или несколькими бледно-пурпурными или серыми пятнами на поверхности поражения, указывающими на спонтанный склероз сосудов и облитерацию.Напротив, кавернозные гемангиомы находятся в субэпидермальном слое. Они более диффузны и менее резко отграничены, чем капиллярные гемангиомы. Цвет вышележащей кожи может быть нормальным или синим в результате передачи цвета от подлежащей крови. Кавернозные гемангиомы губчатые, но иногда представляют собой плотные кистозные образования. Как правило, эти локализованные поражения не имеют другого значения. Сначала они растут (как гемангиомы клубники), а затем часто спонтанно разрешаются в течение от нескольких месяцев до 1-2 лет.Рост поражения может иногда нарушать функцию соседнего органа (трахеи, пищевода или глаза). Большие кавернозные гемангиомы часто связаны с серьезной тромбоцитопенией (синдром Касабаха-Мерритта). Смешанные гемангиомы являются обычным явлением и состоят из поверхностного поражения клубникой, которое переходит в более глубокое кавернозное.
Как правило, эти локализованные поражения не имеют другого значения. Сначала они растут (как гемангиомы клубники), а затем часто спонтанно разрешаются в течение от нескольких месяцев до 1-2 лет.Рост поражения может иногда нарушать функцию соседнего органа (трахеи, пищевода или глаза). Большие кавернозные гемангиомы часто связаны с серьезной тромбоцитопенией (синдром Касабаха-Мерритта). Смешанные гемангиомы являются обычным явлением и состоят из поверхностного поражения клубникой, которое переходит в более глубокое кавернозное.
Изменение цвета арлекина — редкое, своеобразное расхождение в цвете между продольными половинами тела, простирающееся от лба до лобкового сочленения.Любопытство, не имеющее известной патологической значимости, явление вызвано тем, что младенца кладут на бок на несколько минут. Зависимая половина тела становится темно-розовой, а верхняя — бледной. Цвета меняются местами, когда младенца переворачивают на противоположную сторону. Изменение цвета часто происходит самопроизвольно в положении лежа на спине.
Lanugo — это тонкие, едва заметные волосы, характерные для периода новорожденности. Это более очевидно у недоношенных и недоношенных детей и наиболее заметно через плечо, спину, лоб и щеки.
Милия — это крошечные белые папулы на подбородке, носу, щеках и лбу. Это увеличенные сальные железы, которые исчезают самопроизвольно в течение нескольких дней или недель. Sudamina — это крошечные пузырьки на лице и шее, которые образуются в результате увеличения потовых желез.
Erythemaxicum — это розовая папулезная сыпь, на которую часто накладываются пузырьки. Везикулы могут казаться гнойными, и их можно принять за стафилококковую пиодермию. Они появляются на любом участке тела в течение 24–48 часов после рождения и спонтанно проходят через несколько дней.Везикулы содержат эозинофилы, которые можно увидеть на мазке, приготовленном с помощью окрашивания Райта. Сыпь безвредна, и ее этиология неизвестна.
Склерема — это уплотнение кожи и подкожной клетчатки, связанное с опасными для жизни заболеваниями (сепсис, шок, сильный холодовой стресс). Как правило, сначала поражаются щеки и ягодицы, затем икры и бедра, а в конечном итоге даже все тело. Затронутые области не разграничены. Не следует путать склерему с некрозом подкожно-жировой клетчатки, который ограничивается небольшими, резко очерченными участками у младенцев, которые в остальном здоровы.
Пятна от кофе с молоком — это образования неправильной овальной формы различного размера и распределения, которые не возвышаются над поверхностью кожи. Если их шесть и более, следует подозревать нейрофиброматоз.
Колотые раны или следы могут возникнуть в результате прикрепления электродов монитора плода. В редких случаях электроды случайно прикладывают к векам и другим частям лица. Колотые раны могут инфицироваться, и врач должен наблюдать за признаками / симптомами инфекции.
Голова
После вагинальных родов из макушки, форма головы до некоторой степени видна практически у всех новорожденных. Изменение формы более выражено у первенцев и младенцев, чьи головы были задействованы в течение длительного времени. Давление во время обычных родов в макушку вызывает уплощение лба с постепенным подъемом к верхушке кзади и резким падением в затылке. На бровях лоб необычно выпуклый, а не приплюснутый, как в макушках.Когда силы процесса родов не действуют на череп, его сферический контур не нарушается. Голова младенца имеет шаровидную форму при тазовых родах и плановом кесаревом сечении. К концу второго дня жизни плесень в значительной степени исчезает.
При рождении и в течение 1 или 2 дней после этого в результате плесени края костей черепа могут перекрываться, стирая швы. Линии наложения кажутся при пальпации гребнями, а роднички маленькими. Позже, по мере изменения формы черепа, кости расходятся, линии швов пальпируются, а передний родничок расширяется.У недоношенных детей хорошо видны перекрывающиеся кости. У недоедающих младенцев из-за нарушения роста костей черепа швы при рождении могут быть широкими, даже более 1 см. Передний родничок также большой у недоедающих детей по той же причине, но он также плоский и мягкий. Чрезвычайно большие плоские передние роднички и обширное разделение швов предполагают гипотиреоз, несовершенный остеогенез и клидокраниальный дизостоз. Маленькие передние роднички характерны для недоношенных детей, у детей с микроцефалией любой этиологии и при краниосиностозах.Передний родничок может быть твердым и выпуклым в результате высокого внутричерепного давления, что указывает на гидроцефалию, менингит, субдуральную гематому, отек мозга или внутрижелудочковое кровоизлияние. Если есть сомнения относительно прочности и полноты переднего родничка, младенца следует взять из кроватки и удерживать в вертикальном положении на одной руке, пока пальпируется родничок. Патологически выпуклый родничок не размягчается и не уплощается.
Глаза
Веки часто бывают отечными в течение первых 2 дней после родов.Разделение век должно выполняться осторожно, потому что сильная тяга легко выворачивает их, делая невозможным адекватный обзор глаз.
Гнойный экссудат конъюнктивы чаще всего вызывается гонореей, хламидиозом и стафилококковой инфекцией, а также различными инфекциями, вызываемыми грамотрицательными палочками. Применение эритромицина или нитрата серебра для предотвращения конъюнктивита новорожденных также может вызвать воспаление век.
Субконъюнктивальные кровоизлияния возникают часто. Они возникают в результате давления на головку плода во время родов, что приводит к нарушению венозного возврата и разрыву капилляров в склере.Они видны на склере и не имеют патологического значения, даже если вся склера покраснела из-за пролившейся крови. Кровоизлияния в сетчатку возникают по тому же механизму, и они могут возникать у 10% здоровых новорожденных. Они имеют форму пламени или круглые и считаются безвредными. 7 Обширное кровотечение на большом участке сетчатки может указывать на наличие субдуральной гематомы.
Катаракта, если она есть, должна быть идентифицирована во время первого осмотра питомника.Размер катаракты варьируется от точки до поражения всего хрусталика. Иногда они могут развиваться через несколько дней или недель после рождения. Если поражен весь хрусталик, катаракту легко увидеть, если направить свет по касательной в глаз, удерживая источник света с одной стороны. Если помутнение небольшое, его можно определить только с помощью офтальмоскопа. Белые зрачки также могут быть видны при наличии более глубоких поражений глаза, таких как ретинобластома. Катаракта обычно двусторонняя. Они являются основным проявлением внутриутробной инфекции краснухи и иногда встречаются при цитомегаловирусной инфекции.Они могут передаваться как доминирующий признак от пораженного родителя. При врожденной галактоземии катаракта иногда появляется через несколько недель после рождения.
Помутнение роговицы также можно определить, направив свет в глаза. Они возникают после травмы, в связи с врожденной глаукомой и в результате таких инфекций, как вирус герпеса и врожденная краснуха.
Колобома радужки — одна из наиболее частых врожденных пороков развития глаза. Дефект варьируется от небольшой выемки на внутреннем крае радужки до сегментарного отсутствия, обычно в нижней части.Обычно он ограничивается радужной оболочкой и, таким образом, не вызывает затруднений со зрением. Нечасто дефект затрагивает более глубокие структуры глаза, такие как сетчатка, макула и зрительный нерв, что нарушает нормальное зрение. Редко колобомы связаны с серьезными генерализованными синдромами пороков развития.
Нос
Новорожденные обязаны дышать носом и обычно не могут дышать через рот. Любая закупорка носовых ходов вызывает определенную степень респираторной недостаточности. Частичная или полная окклюзия может быть вызвана неизвлеченной секрецией слизи, атрезией или стенозом хоан, что может быть опасно для жизни.Если нельзя сразу устранить заложенность носа, показано прохождение дыхательных путей через ротовую полость и тщательное наблюдение.
Рот и горло
Полная визуализация рта и глотки затруднена без вдавления языка. Попытки прижать язык обычно встречаются с сильным рефлекторным выпячиванием вдавленного языка. Отличный способ осмотреть рот — вызвать крик перед тем, как осторожно прижать язык. Осмотр ротовой полости важен для выявления волчьей пасти, которая часто возникает при отсутствии заячьей губы.Расщелина неба может включать твердое или мягкое небо, или и то, и другое. Иногда расщелина только язычок.
Преждевременные или родные зубы встречаются нечасто, и чаще всего это нижние центральные резцы. Когда они покрыты перепончатой тканью, они скорее розовые, чем белые. Если отслоение неизбежно, их следует удалить, чтобы предотвратить аспирацию.
Жемчуг Эпштейна — это небольшие белые папулезные образования, которые встречаются по обе стороны от средней линии твердого неба. Они незначительны и обычно исчезают в течение нескольких недель после рождения.
Шея
Шея новорожденного обычно короткая, и отклонения от нормы возникают нечасто. Перепончатая шея наблюдается при синдроме Тернера. Перепонка характеризуется избытком кожи, которая простирается с двух сторон от заднебоковой стороны шеи до медиальных частей плеч вдоль верхних краев нижележащих трапециевидных мышц. Кисты жаберной щели могут быть очевидны на боковых сторонах шеи и вдоль переднего края грудино-сосцевидной мышцы.Обычно они имеют твердый диаметр не более 1 см и покрыты нормальной кожей. Чаще на этих участках видны ямочки. Это жаберных пазухи пазух, которых являются аутосомно-доминантными признаками. Кисты жаберной щели или пазухи редко имеют клиническое значение, если они не инфицированы. Кисты щитовидной железы внешне видны как подкожные структуры по средней линии передней части шеи на уровне гортани или выше. Они указывают на наличие щитовидно-язычного протока , который является аномальным остатком образования щитовидной железы.Проток проходит глубоко в шею, часто открываясь своим глубоким концом на поверхность заднего языка. Проток может содержать ткань щитовидной железы. Обычно показано хирургическое удаление. Зоб обычно виден и легко пальпируется по средней линии передней части шеи. Зоб, как правило, является результатом приема препаратов для лечения щитовидной железы, которые используются для лечения заболеваний щитовидной железы у матери. Зоб обычно не функционирует; однако редко они связаны с неонатальным гипертиреозом.
Грудь
Ребра гибкие, и при нормальном дыхании иногда может наблюдаться небольшое втягивание грудины.Мечевидный хрящ, расположенный на нижнем конце грудины, может загибаться вперед, образуя заметный заостренный выступ под кожей, который исчезает через несколько недель.
Дополнительные соски иногда отмечаются ниже и медиальнее нормальных по «молочному гребню»; реже они могут возникать выше и латеральнее нормальных сосков. Это безвредные розовые или пигментные пятна, диаметр которых варьируется от нескольких миллиметров до размера нормальных сосков, но они не содержат железистой ткани.
Увеличение груди у новорожденного появляется на третий день после рождения, и к концу первой недели может появиться похожее на молоко вещество («ведьмовское молоко»). Массаж груди с использованием различных препаратов — обычная практика непрофессионала, которая часто приводит к абсцессу груди, характеризующемуся асимметричным отеком вокруг ареолы и сильной эритемой кожи. Гнойный материал желтого или с оттенком крови может выделяться из соска или через воспаленную кожу. Предполагается, что абсцессы груди вызваны Staphylococcus aureus , пока не будет доказано обратное, и лечение проводится соответствующим образом.
Легкие
Радиологические исследования и исследования газов крови должны быть выполнены, если исследователь подозревает респираторное заболевание. Перед тем, как беспокоить ребенка, следует наблюдать за респираторным паттерном. Нормальные новорожденные дышат с частотой от 40 до 60 вдохов в минуту. Быстрые показатели, вероятно, будут наблюдаться в течение первых нескольких часов после рождения. Частота дыхания колеблется, и по этой причине может потребоваться несколько оценок, прежде чем аномалия станет очевидной. Периодическое дыхание , частая находка у недоношенных детей, не требующая лечения, характеризуется спорадическими эпизодами, при которых дыхание прекращается на срок до 10 секунд. Периодическое дыхание не связано с цианозом или брадикардией и редко встречается в течение первых 24 часов жизни. Его не следует путать с эпизодами апноэ, которые длятся дольше, часто вызывают цианоз и брадикардию и могут появиться в любой момент.
У нормального новорожденного дыхательные движения преимущественно диафрагмальные.Грудная клетка остается относительно неподвижной, в то время как живот поднимается и опускается при вдохе и выдохе.
Проблемы с дыханием можно определить, просто понаблюдав за младенцем. Ряд аномальных признаков явно указывает на дистресс, наиболее очевидным и серьезным является общий цианоз. Устойчивая частота, превышающая 60 вдохов в минуту после 3–4-часового возраста, является ненормальной. Нерегулярное дыхание, связанное с повторяющимися эпизодами апноэ, часто является результатом угнетения функции центральной нервной системы.Втягивание указывает на препятствие потоку воздуха на любом уровне дыхательных путей от носа до альвеол. Они видны при каждом вдохе и характеризуются втягиванием грудной стенки к грудины, между ребрами, над ключицами и под нижними краями ребер. Дыхательное хрюканье — недвусмысленный признак затруднения. Это замечательный компенсаторный механизм, с помощью которого младенец пытается поддерживать более высокое давление в конце выдоха и, таким образом, увеличивать артериальное PO 2 , продлевая растяжение альвеол.Звуковой сигнал при каждом выдохе — вариант дыхательного хрюканья. Аускультативный признак в легких для новорожденных имеет меньшее значение, чем для любой другой детской возрастной группы. Грудь настолько мала, что локализация находок зачастую невозможна. Крошечное легкое эффективно передает звуки дыхания из одной области в другую, и отсутствие звуков дыхания в одной части легкого может быть не оценено, потому что звуки из незатронутых областей передаются на расстоянии. Имея опыт, можно уверенно обнаружить уменьшение воздухообмена, особенно когда есть несоответствие между двумя легкими.Снижение шума дыхания возникает при заболевании гиалиновой мембраны, ателектазе, эмфиземе и пневмотораксе, а также является функцией поверхностного дыхания по любой причине. Хрипы слышны у некоторых младенцев с заболеванием гиалиновой мембраны, пневмонией и отеком легких, а иногда и у здоровых младенцев сразу после рождения. Иногда они слышны только после глубокого вдохновения, которое должно быть вызвано стимулирующим плачем. Хрипы чаще всего появляются после аспирации выделений из ротовой полости или кормления.
Сердце
Осмотр иногда выявляет небольшую локализованную область пульсации на грудной стенке в пятом межреберье по среднеключичной линии и по направлению к боковой половине левого гемиторакса. Пульсация более заметна у маленьких детей с тонкими грудными стенками. Если пульсация выражена в эпигастрии, возможно, сердце увеличено.
При пальпации нормальный верхушечный импульс можно определить в пятом межреберье. Определение положения сердца особенно важно у младенцев с одышкой.Обнаружение смещения в любую сторону — важный начальный шаг при подозрении на пневмоторакс или диафрагмальную грыжу. В редких случаях двустороннего пневмоторакса сердечный импульс смещается вниз, в эпигастрий, и сердце едва слышно в самой грудной клетке.
Аускультация — наиболее информативный компонент физического обследования сердца. Первый и второй тоны сердца обычно четкие и хорошо различимые. Второй звук несколько выше по высоте и резче первого.ЧСС обычно колеблется от 120 до 160 ударов в минуту. В возбужденном состоянии может кратковременно произойти частота 200 ударов в минуту. Частота сердечных сокращений у недоношенных детей обычно составляет от 130 до 170 ударов в минуту, а во время эпизодов брадикардии она может снижаться до 70 ударов в минуту или меньше. Шумы не обязательно свидетельствуют о врожденных пороках сердца. 8 Более 90% шумов, обнаруженных в неонатальном периоде, являются временными и не связаны с аномалиями.И наоборот, в серьезно деформированных сердцах иногда отсутствуют шумы. Систолические шумы являются наиболее распространенными и обычно выходят за рамки второго звука в диастолу. Появление шума в любое время требует оценки нескольких дополнительных физических данных, таких как периферический пульс, артериальное давление, размер и консистенция печени, а также размер и контур сердца на снимке грудной клетки.
Обычный медицинский осмотр не позволяет выявить более 50% заболеваний сердца, зависимых от протоков. Раннее выявление до закрытия протока важно, поскольку отсроченная диагностика может привести к сердечной недостаточности, сердечно-сосудистому коллапсу и смерти.Постдуктальный скрининг пульсоксиметрии в первые несколько дней жизни является эффективным средством выявления цианотических врожденных пороков сердца у здоровых новорожденных. Многочисленные исследования показали, что у младенцев с протоковозависимой или цианотической болезнью сердца уровень насыщения кислородом ниже 95%. Повышенной чувствительности можно добиться, добавив критерии насыщения менее 95% для кисти и стопы или разницы более 3% для кисти и стопы. 9 , 10
Важно состояние периферийных импульсов.Пульс на плечевой, лучевой и бедренной артериях оценить проще всего. Нормальный пульс легко различить, но способность исследователя оценить аномальную слабость и наполненность зависит от опытных наблюдений за здоровыми новорожденными. Слабость всех импульсов свидетельствует о пониженном сердечном выбросе. Это происходит при «синдроме гипоплазии левых отделов сердца», асфиксии с гипоксическим миокардом, сердечной недостаточности по другим причинам, а также при септическом или геморрагическом шоке. Ограничивающие импульсы обычно появляются через несколько дней после рождения у недоношенных детей, у которых развился большой шунт слева направо из аорты в легочную артерию через открытый артериальный проток.При наличии шума необходимо оценить размер и консистенцию печени. У младенцев с правосторонней застойной сердечной недостаточностью печень увеличена и плотна, ее нижний край находится на 5–6 см ниже правого реберного края. Снимок грудной клетки незаменим для первоначальной оценки размера и контура сердца. Артериальное давление просто и точно измеряется с помощью доплеровского аппарата и обычной манжеты для измерения артериального давления. Показания артериального давления легче получить в подколенной области с помощью манжеты вокруг бедра.Свободная манжета может привести к ложно завышенным показаниям, а чрезмерно тугая манжета может дать ложно заниженные показания.
Живот
ОСМОТР
Живот обычно имеет цилиндрическую форму, иногда у здоровых доношенных детей иногда немного выступает вперед. При осмотре часто выявляются несколько грубых отклонений. Вздутие в наиболее тяжелой форме характеризуется плотно натянутой кожей, сквозь которую можно увидеть набухшие подкожные сосуды. Локализованная выпуклость на одном или обоих боках предполагает увеличение почек, что обычно является результатом гидронефроза.Серьезная аномалия контура характеризует редкую аномалию, известную как врожденное отсутствие брюшной мускулатуры (синдром «брюшно-брюшной»), при котором присутствуют почечные и желудочно-кишечные аномалии. Передняя часть живота впалая или, возможно, слегка выпуклая, тогда как кишечник, покрытый только кожей и тонким слоем подкожной клетчатки, маятниково выпячивается с боков.
ПАЛЬПАЦИЯ
За редкими исключениями край печени обычно пальпируется ниже и часто на 3 см ниже правого реберного края.У нормальных младенцев иногда можно прощупать кончик селезенки. Осмотр живота должен включать пальпацию каждой почки, и это легче всего сделать сразу после рождения, когда кишечник еще не растянут воздухом. Когда младенец лежит на спине, палец помещается под реберно-позвоночным углом для поддержания давления вверх, в то время как другая рука прижимает вниз к расположенному сзади пальцу. Почку можно нащупать между пальцами. Нижние полюса каждой почки обычно расположены примерно на 1-2 см выше уровня пупка.Если присутствует увеличение, они простираются ниже этого уровня. Путем простой пальпации проницательный врач может определить большинство грубых аномалий почек. Если мочевой пузырь растянут, пальпируется плотное шаровидное образование в нижней части живота. Если она сохраняется в какой-либо степени после мочеиспускания, мочевой пузырь опорожнен не полностью и может присутствовать закупорка выходного отверстия. Заметные новообразования в брюшной полости обычно кишечные.
Диастаз прямых мышц живота — это несущественный продольный разрыв по средней линии живота между двумя прямыми мышцами.Его можно пальпировать от эпигастрия до пупка как линейное отсутствие мускулатуры брюшной стенки шириной примерно 1 см. Когда младенец плачет, иногда сквозь линейную щель в мускулатуре видна выпуклость. Диастаз прямых мышц живота исчезает в течение нескольких недель.
Нормальная пуповина отслаивается от места прикрепления примерно в 7–10-дневном возрасте. Единственная пупочная артерия требует поиска врожденных пороков развития. По некоторым данным, у значительного числа этих младенцев есть серьезные врожденные аномалии, особенно пороки развития почек и желудочно-кишечного тракта.В других сообщениях утверждается, что частота аномалий у таких младенцев не выше.
Проходимость заднего прохода можно определить, вставив кончик термометра или пластиковую трубку для кормления на расстояние не более 1 см, или наблюдая за младенцем на предмет прохождения мекония перед выпиской.
Паховые грыжи чаще всего возникают у мужчин, особенно у младенцев с низкой массой тела при рождении. Обычно они односторонние, но иногда могут быть двусторонними. Припухлость может распространяться на мошонку.Иногда грыжа незаметна, пока младенец не заплачет. Грыжи содержат кишечник, но у женщин также могут образовываться грыжи яичников и маточных труб.
Мужские гениталии
Крайняя плоть покрывает всю головку полового члена, так что наружный проход не виден. Крайняя плоть не может втягиваться у нормальных новорожденных и иногда не может быть полностью вытеснена в возрасте от 4–6 месяцев до 3 лет. Его не следует втягивать принудительно. Это состояние не является фимозом и не является показанием к обрезанию.Однако травма от принудительного втягивания может вызвать фимоз. Если вентральная поверхность головки не покрыта тканью препуция, имеется гипоспадия. Согласно заявлению Американской академии педиатрии, «нет абсолютных медицинских показаний для планового обрезания новорожденных». 11 Это не важный компонент адекватного здравоохранения. Хорошая гигиена полового члена позволяет достичь того же результата, что и обычное обрезание.
У доношенных детей яички находятся в мошонке.У недоношенных детей яички находятся в паховом канале или могут не пальпироваться. Размер мошонки зависит от зрелости новорожденного. У недоношенных детей мошонка небольшого размера и расположена близко к промежности. У доношенных детей мошонка большая, свободно свисает на большем расстоянии от промежности. Мошонка доношенного ребенка покрыта шерстью по всей своей поверхности назад до прикрепления промежности. Мошонка недоношенного ребенка менее покрыта морщинами и становится более гладкой по направлению к промежности.Морщинистость мошонки — один из нескольких внешних признаков, используемых для оценки гестационного возраста.
Гидроцеле одностороннее, пораженная сторона мошонки выглядит более крупной и кистозной. Просвечивание гидроцеле выявляет поразительную прозрачность и подтверждает диагноз. При паховых грыжах содержимое мошонки состоит из кишечника или жидкости (или того и другого). Он непрозрачен для просвечивания или значительно менее прозрачен, чем гидроцеле. Гидроцеле обычно исчезает самопроизвольно через несколько дней или недель.
Женские гениталии
Малые половые губы обычно более выражены, чем большие половые губы у недоношенных детей, тогда как у доношенных детей верно обратное. Клитор различается по размеру.
Девственная плева — это нормальный избыточный сегмент девственной плевы, который выступает из дна влагалища и исчезает через несколько недель. В течение первой недели жизни во влагалище могут быть заметны молочно-белые слизистые выделения, иногда с кровяным оттенком. Это физиологическое проявление гормональных влияний матери, которое проходит в течение 2 недель.
Конечности
Чаще всего поражаются пальцы. Полидактилия, в ее наиболее распространенной форме, состоит из рудиментарного пальца (digitus postminimus), прикрепленного к боковой поверхности мизинца тонкой ножкой. Его можно устранить, плотно наложив шелковый шов на ножку рядом с поверхностью нормального пальца. Реже присутствует полностью сформированный палец, который требует хирургического удаления. Синдактилия чаще всего затрагивает пальцы ног.
Переломы ключицы, плечевой кости и бедра у новорожденных иногда встречаются.Переломы следует подозревать у любого младенца, который не может двигать одной конечностью так же широко, как другие. Неправильное положение и видимая местная деформация в месте перелома — полезные признаки.
Ключицы необходимо пальпировать, чтобы убедиться в их наличии, а также для выявления переломов. Отсутствие ключиц, полное или сегментарное, характерно для клеидокраниального дизотоза, наследственного нарушения образования перепончатой кости в черепе, ключицах и иногда в лобковой кости. Отсутствие ключиц позволяет безвредно смещать плечи кпереди так, чтобы они почти пересекались по средней линии.
Неврологический осмотр
Ненормальные неврологические признаки часто преходящие, но могут быть стойкими. Они могут исчезнуть к моменту выписки ребенка из детской или могут присутствовать на протяжении всего периода пребывания в детской. Прогнозирование дисфункции головного мозга в дальнейшем невозможно сделать с постоянной точностью на основании неврологических отклонений в период новорожденности. 12
Наблюдения следует проводить, чтобы как можно меньше беспокоить ребенка.В конце обследования следует выявить рефлексы, требующие наибольшего нарушения. В первую очередь следует изучить спонтанные движения. Младенцы, которые обычно находятся в депрессивном состоянии, будут двигаться очень мало или совсем не двигаться и могут иметь гипотонию. Наркотики, назначаемые матери, часто вызывают депрессию. Эти препараты включают анальгетики (демерол), снотворные (барбитураты, сульфат магния, алкоголь) и местные анестетики (лидокаин). Инфекции центральной нервной системы, бактериальные или небактериальные нарушения, а также метаболические нарушения (гипогликемия, гипермагниемия, гипотиреоз) также вызывают депрессию.Травма центральной нервной системы (ушиб головного мозга, субдуральная гематома) также вызывает снижение или отсутствие спонтанной активности.
Повышенная раздражительность и повышенная реакция на обычные тактильные или акустические раздражители являются ненормальными. Эти реакции могут варьироваться от возбуждения или нервозности до откровенных конвульсий. Таким образом, они могут проявляться как локальные подергивания, грубые ритмические повторяющиеся подергивания одной или нескольких групп мышц (миоклонус) или генерализованные клонические судороги. Мало что можно получить в попытках локализовать поражения центральной нервной системы на основе очаговых судорожных явлений у новорожденных из-за отсутствия корреляции.Также мало смысла пытаться отличить состояние сильного возбуждения, характеризующееся непрерывным движением, от явных конвульсий. Обычно они равнозначны. Эти раздражающие явления чаще всего наблюдаются во время выздоровления от асфиксии после периода депрессии. Они также встречаются у младенцев от матерей, страдающих наркотической зависимостью (героиновая или морфиновая абстиненция), и среди младенцев от матерей, которые приучены к барбитуратам (фенобарбитальная абстиненция). Гипокальциемия, гипомагниемия и гипогликемия могут вызывать раздражающие явления.Введение матери в высоких дозах местных анестетиков, таких как лидокаин, может сначала вызвать депрессию, которая сопровождается судорогами. Внутричерепное кровоизлияние, а иногда и инфекция центральной нервной системы могут вызывать раздражающие реакции на раннем этапе своего развития.
Асимметрия движений конечностей указывает на слабость, паралич или перелом костей. Например, при параличе плечевого сплетения пораженная верхняя конечность гипоактивна или неподвижна. Неспособность двигать нижними конечностями предполагает травму спинного мозга.Асимметрия движений или тонуса в любой конечности всегда ненормальна.
Мышечный тонус чрезвычайно важен при неврологической оценке. У нормального младенца сохраняется некоторая степень сгибания всех конечностей, и за разгибанием исследуемого следует по крайней мере частичное возвращение в предыдущее положение сгибания. Поза сгибания менее выражена у недоношенных детей. Плохой контроль головы (описанный ниже) является дополнительным свидетельством аномально пониженного мышечного тонуса.
Оценка определенных рефлекторных реакций важна для оценки неврологического статуса младенца.У доношенных детей обычно сильный хватательный рефлекс. Его можно вызвать, приложив палец к ладони у основания пальцев. В ответ на это палец экзаменатора можно схватить так крепко, что, используя обе руки, младенца часто можно будет поднять с поверхности кроватки. Этот ответ значительно слабее у недоношенных детей или детей с депрессией. При параличе плечевого сплетения по типу Клумпке он отсутствует или слабый на пораженной стороне.
Рефлекс укоренения активируется легким поглаживанием уголка губ.Младенец поворачивает голову на гладкую сторону. Недавно вскармливаемые младенцы, а также те, кто находится в состоянии апатии или депрессии, просто сжимают губы или не реагируют вообще. Энергичные младенцы быстро и быстро поворачивают голову, преследуя палец, пока сохраняется контакт с губами.
Сосание оценивается путем введения стерильной соски в рот. У нормальных младенцев, особенно тех, кто голоден, реакция немедленная, скоординированная и сильная. Недавно вскармливаемые младенцы, недоношенные дети и те, кто находится в депрессивном состоянии, реагируют различной степенью слабости.
Коленный рефлекс обычно резкий. Он слаб у детей с депрессией, преувеличен до клонуса у раздраженных и асимметричен у детей с поражением спинного мозга, переломом бедренной кости или инфекцией костей и суставов исследуемой конечности.
Клонус голеностопного сустава вызывается путем прижатия двух пальцев к передней подошве стопы и резкого сгибания ее назад коротким резким движением. Ответ обычно состоит из нескольких повторяющихся рывков (ударов) стопой или их отсутствия.Если происходит более восьми-десяти ударов, младенец, вероятно, находится в раздраженном состоянии.
Контроль головы у нормального новорожденного более эффективен, чем принято считать. Когда младенец лежит на спине, экзаменующий берет за запястья и медленно поднимает его в сидячее положение. Нормальный доношенный ребенок усиливает маневр за счет сокращения мышц плеча и руки с последующим сгибанием шеи. Когда достигается вертикальное сидячее положение, младенец управляет своей головой с помощью мышц шеи и предотвращает падение головы вперед на грудь.У многих младенцев голова опускается вперед, но вскоре возвращается в вертикальное положение. Гипотонические младенцы, например, дети с синдромом Дауна, практически не контролируют голову и не реагируют на тягу, активируя мышцы рук и плеч. Шея крайне расслаблена, а голова покачивается в любую сторону. Не предпринимается попыток принять прямую позу после того, как голова упала на бок или на грудь.
Рефлекс Моро проявляется у всех здоровых новорожденных. Его часто ошибочно вызывают хлопком по люльке или рывком.Некоторые экзаменаторы резко выдергивают из-под ребенка одеяло. Другие слегка приподнимают младенца с поверхности кроватки за запястья и позволяют ему упасть обратно. Наиболее последовательный ответ достигается при удерживании ребенка в положении лежа на спине обеими руками, одна ладонь находится под крестцом и ягодицами, а другая перемещает руку вниз от затылка и верхней части спины. При резком перемещении руки вниз от затылка к спине голова может упасть под углом примерно 30 градусов, что активирует рефлекс Моро.Нормальный ответ характеризуется выпрямлением рук и локтей от тела и разгибанием запястий и пальцев. Затем следует возвращение верхних конечностей на грудь в положении пассивного сгибания. Плач часто сопровождает испуганную реакцию ребенка. Быстрое одиночное движение бедрами и коленями происходит быстро и непродолжительно. Если конечность не реагирует полностью, следует подозревать локальный неврологический дефект или перелом. Субоптимальная сила общего ответа наблюдается у детей с депрессией, тогда как у недоношенных детей реакция дезорганизована и неполна в той или иной степени.
Окончательное впечатление о неврологическом статусе младенца формируется с осторожностью. Относительная неврологическая незрелость новорожденного затрудняет локализацию расстройства или, во многих случаях, уверенность в его наличии. Частота появления ложных знаков высока. Кроме того, необходимы повторные наблюдения, потому что аномальные признаки часто временны и исчезают в считанные часы. Крайности редко бывают загадкой; грубые аномалии и однозначно нормальное состояние не вызывают особых затруднений.Промежуточные явления, как известно, доставляют неудобства при физикальном обследовании в целом и при неврологическом обследовании в частности.
Комплексное обследование новорожденных: Часть I. Общие сведения, голова и шея, сердечно-легочные заболевания
1. Льюис М.Л. Комплексное обследование новорожденного: часть II. Кожа, туловище, конечности, неврологические. Врач Фам . 2014; 90 (5): 297–302 ….
2. Лиссауэр Т. Осмотр новорожденного. В: Martin RJ, Fanaroff AA, Walsh MC, eds.Неонатально-перинатальная медицина Фанарова и Мартина: болезни плода и младенца. 9 изд. Филадельфия, Пенсильвания: Сондерс / Эльзевир; 2011: 485.
3. Снайдерман А. Аномальный рост головы. Педиатр Ред. . 2010. 31 (9): 382–384.
4. Чуды М.М., Аркара КМ; Больница Джона Хопкинса. Справочник Харриет Лейн. 19 изд. Филадельфия, Пенсильвания: Мосби Эльзевьер; 2012.
5. Баллард Дж. Л., Хури JC, Ведиг К, Ван Л, Эйлерс-Уолсман Б.Л., Липп Р.Новая оценка Балларда, расширенная за счет включения крайне недоношенных детей. Дж. Педиатр . 1991. 119 (3): 417–423.
6. Ограничение внутриутробного развития. Вашингтон, округ Колумбия: Американский колледж акушеров и гинекологов; Май 2013. Практический бюллетень ACOG № 134.
7. Адамкин Д.Х .; Комитет по плодам и новорожденным. Послеродовой гомеостаз глюкозы у недоношенных и доношенных детей. Педиатрия . 2011; 127 (3): 575–579.
8.Маршак Д, Ренье Д. Лечение краниосиностоза в младенчестве. Clin Plast Surg . 1987. 14 (1): 61–72.
9. Нагараджа S, Анслоу П, Винтер Б. Краниосиностоз. Клиника Рад . 2013. 68 (3): 284–292.
10. Джонсон Д., Wilkie AO. Краниосиностоз. евро J Hum Genet . 2011. 19 (4): 369–376.
11. Каббани Х., Raghuveer TS. Краниосиностоз. Врач Фам .2004. 69 (12): 2863–2870.
12. Ухинг MR. Ведение родовых травм. Педиатр Клиника North Am . 2004. 51 (4): 1169–1186.
13. Фалько Н.А., Эрикссон Э. Паралич лицевого нерва у новорожденного: частота возникновения и исход. Пласт Реконстр Сург . 1990; 85 (1): 1–4.
14. Guercio JR, Martyn LJ. Врожденные пороки развития глаза и орбиты. Otolaryngol Clin North Am . 2007; 40 (1): 113–140, vii.
15. Белл А.Л., Едет МЕНЯ, Кольер Келлар Л. Обследование глаз в детстве [опубликованное исправление появляется в Am Fam Physician. 2014; 89 (2): 76]. Врач Фам . 2013. 88 (4): 241–248.
16. Ченг КП, Hiles DA, Биглан А.В. Дифференциальный диагноз лейкокории. Педиатр Энн . 1990; 19 (6): 376–383, 386.
17. Американская академия педиатрии; Секция офтальмологии; Американская ассоциация детской офтальмологии и косоглазия; Американская академия офтальмологии; Американская ассоциация сертифицированных ортоптиков.Исследование красного рефлекса у новорожденных, младенцев и детей [опубликованная коррекция опубликована в Pediatrics. 2009; 123 (4): 1254]. Педиатрия . 2008. 122 (6): 1401–1404.
18. Профилактика неонатальной офтальмии. В: Пикеринг Л.К., изд. Красная книга: Отчет Комитета по инфекционным болезням за 2009 год. 29 изд. Элк-Гроув-Виллидж, штат Иллинойс: Американская академия педиатрии; 2012: 880–882.
19. Робб Р.М. Врожденная непроходимость носослезного протока. Офтальмол Clin North Am .2001; 14 (3): 443–446, viii.
20. Американская академия педиатрии, Объединенный комитет по детскому слуху. Заявление о позиции на 2007 год: принципы и рекомендации по раннему обнаружению слуха и программам вмешательства. Педиатрия . 2007. 120 (4): 898–921.
21. Харрис Дж., Кэллен Б, Роберт Э. Эпидемиология анотии и микротии. Дж. Мед Генет . 1996. 33 (10): 809–813.
22. Рот Д.А., Hildesheimer M, Bardenstein S, и другие.Предаурикулярные кожные бирки и ушные ямки связаны с необратимым нарушением слуха у новорожденных. Педиатрия . 2008; 122 (4): e884 – e890.
23. Леунг А.К., Робсон В.Л. Ассоциация преаурикулярных пазух и почечных аномалий. Урология . 1992. 40 (3): 259–261.
24. Хилсон Д. Пороки развития уха как признак пороков развития мочеполовых путей. Br Med J . 1957; 2 (5048): 785–789.
25.Ван РЫ, Эрл Д.Л., Рудер РО, Грэм Дж. М. мл. Синдромные аномалии уха и УЗИ почек. Педиатрия . 2001; 108 (2): e32.
26. Кугельман А, Туби А, Бадер Д, Chemo M, Дабба Х. Предаурикулярные метки и ямки у новорожденных: роль УЗИ почек. Дж. Педиатр . 2002. 141 (3): 388–391.
27. Ван Рю, Эрл Д.Л., Рудер РО, Грэм Дж. М. мл. Синдромные аномалии уха и УЗИ почек. Педиатрия . 2001; 108 (2): E32.
28. Дешпанде С.А., Уотсон Х. Ультрасонография почек не требуется у детей с изолированными незначительными аномалиями уха. Arch Dis Child Fetal Neonatal Ed . 2006; 91 (1): F29 – F30.
29. Myer CM III, Хлопок РТ. Обструкция носа у педиатрического больного. Педиатрия . 1983; 72 (6): 766–777.
30. Hengerer AS, Брикман TM, Джеякумар А. Атрезия хоан: эмбриологический анализ и эволюция лечения, 30-летний опыт. Ларингоскоп . 2008. 118 (5): 862–866.
31. Мюллер Д.Т., Калланан В.П. Врожденные пороки развития ротовой полости. Otolaryngol Clin North Am . 2007; 40 (1): 141–160, vii.
32. Forlenza GP, Парадайз Блэк НМ, Макнамара Э. Г., Салливан С.Е. Анкилоглоссия, исключительно грудное вскармливание и отказ от развития. Педиатрия . 2010; 125 (6): e1500 – e1504.
33. Месснер А.Х., Lalakea ML.Анкилоглоссия: противоречия в управлении. Int J Педиатр Оториноларингол . 2000. 54 (2–3): 123–131.
34. Баллард JL, Ауэр CE, Хури JC. Анкилоглоссия: оценка, частота и влияние френулопластики на диаду грудного вскармливания. Педиатрия . 2002; 110 (5): e63.
35. Фишер Д.М., Sommerlad BC. Заячья губа, волчья пасть и небно-глоточная недостаточность. Пласт Реконстр Сург .2011; 128 (4): 342e – 360e.
36. Cheng JC, Вонг MW, Тан СП, Чен TM, Шум С.Л., Вонг Э.М. Клинические детерминанты исхода ручного растяжения при лечении врожденной мышечной кривошеи у младенцев. Проспективное исследование восьмисот двадцати одного случая. J Bone Joint Surg Am . 2001; 83-A5: 679–687.
37. Hsu TY, Хунг ФК, Лу ЙДж, и другие. Перелом ключицы новорожденного: клинический анализ частоты, предрасполагающие факторы, диагноз и исход. Am J Perinatol . 2002. 19 (1): 17–21.
38. Рен С, Рейнхард З., Хаваджа К. Двадцатилетние тенденции в диагностике опасных для жизни неонатальных сердечно-сосудистых пороков развития. Arch Dis Child Fetal Neonatal Ed . 2008; 93 (1): F33 – F35.
39. Долбек К, Мик Н.В. Врожденный порок сердца. Emerg Med Clin North Am . 2011; 29 (4): 811–827, vii.
40. Mahle WT, Мартин Г.Р., Бикман RH III, Morrow WR; Секция кардиологии и кардиохирургии Исполнительного комитета.Подтверждение рекомендаций здравоохранения и социальных служб по скринингу с помощью пульсоксиметрии при критических врожденных пороках сердца. Педиатрия . 2012. 129 (1): 190–192.
41. Центры по контролю и профилактике заболеваний. Скрининг критических врожденных пороков сердца. http://www.cdc.gov/ncbddd/pediatricgenetics/pulse.html. По состоянию на 22 апреля 2014 г.
42. Machado LU, Фиори HH, Baldisserotto M, Рамос Гарсия ПК, Vieira AC, Фиори РМ.Дефицит сурфактанта при преходящем тахипноэ новорожденных. Дж. Педиатр . 2011. 159 (5): 750–754.
43. Hermansen CL, Lorah KN. Респираторный дистресс у новорожденного. Врач Фам . 2007. 76 (7): 987–994.
Оценка четырех шкал боли для оценки процедурной боли у недоношенных новорожденных, которым проводится забор пяточной крови.
Принципы использования анальгетиков при лечении острой боли и боли при хроническом раке, 2-е издание.Американское общество боли. Клин Фарм . 9 , 601–612 (1990).
Buskila, D. et al. Болевая чувствительность у недоношенных подростков. Arch. Педиатр. Adolesc. Med. 157 , 1079–1082 (2003).
Артикул Google Scholar
Ананд, К. Дж. С. в статье «Достижения в области терапии для исследования боли», , 15-е изд. (Ред. Тайлер, Д. К. и Крейн, Э. Дж.) 113–122 (Raven Press, New York, NY, 1990).
Конг, X., Делани, С. и Васкес, В. Восприятие неонатальными медсестрами оценки и лечения боли в отделениях интенсивной терапии интенсивной терапии: национальное исследование. Adv. Уход за новорожденными 13 , 353–360 (2013).
Артикул Google Scholar
Валери Б. О., Гаспардо К. М., Мартинес Ф. Э. и Линьярес М. Б. Реактивность боли у недоношенных новорожденных: изучение половых различий. Eur. Дж. Пейн 18 , 1431–1439 (2014).
CAS Статья Google Scholar
Гаспардо, К. М., Кассиано, Р. Г. М., Грациоли, С. М. А., Фурини, Г. К. Б. и Линьярес, М. Б. М. Влияние неонатальной боли и темперамента на проблемы с вниманием у детей, рожденных недоношенными. J. Pediatr. Psychol. 43 , 342–351 (2018).
Артикул Google Scholar
Hsieh, K. H. et al.Обезболивающий эффект нефармакологических вмешательств для уменьшения процедурной боли у недоношенных новорожденных. Pediatr. Неонатол. 59 , 71–76 (2018).
Артикул Google Scholar
Gravett, M.G. и Rubens, C.E. Структура стратегических инвестиций в исследования, направленные на снижение глобального бремени преждевременных родов. Am. J. Obstet. Гинеколь. 207 , 368–373 (2012).
Артикул Google Scholar
Stevens, B. et al. Процедурная боль у новорожденных с риском неврологических нарушений. Боль 105 , 27–35 (2003).
Артикул Google Scholar
Chen, M. et al. Проспективное исследование переживания боли в отделении интенсивной терапии новорожденных в Китае. Clin. Дж. Пейн 28 , 700–704 (2012).
Артикул Google Scholar
Комитет по делам плода и новорожденного и Отдел анестезиологии и медицины боли. Профилактика и лечение процедурной боли у новорожденных: обновленная информация. Педиатрия 137 , e20154271 (2016).
Артикул Google Scholar
Cremillieux, C., Makhlouf, A., Pichot, V., Trombert, B. & Patural, H. Объективная оценка индуцированной острой боли в неонатологии с помощью Индекса оценки парасимпатической нервной системы новорожденных. Eur. Дж. Пейн 22 , 1071–1079 (2018).
CAS Статья Google Scholar
Cignacco, E. et al. Индивидуальные контекстуальные факторы при валидации Бернской шкалы боли для новорожденных: протокол проспективного обсервационного исследования. BMC Pediatr. 17 , 171 (2017).
Артикул Google Scholar
Бодессон де Шанвиль, А.и другие. Обезболивающий эффект запаха материнского грудного молока на недоношенных новорожденных: рандомизированное контролируемое исследование. J. Hum. Lact. 33 , 300–308 (2017).
Артикул Google Scholar
Шукла В.В. и др. Вмешательства по контролю боли у недоношенных новорожденных: рандомизированное контролируемое исследование. Indian Pediatr. 55 , 292–296 (2018).
Артикул Google Scholar
Peng, H. F. et al. Непитательное сосание, оральное грудное молоко и облегченное втягивание уменьшают боль у недоношенных младенцев во время процедур пяточной палочки: проспективное рандомизированное контролируемое исследование. Внутр. J. Nurs. Stud. 77 , 162–170 (2018).
Артикул Google Scholar
Liu, L. et al. Достижения оценки неонатальной боли в отделении интенсивной терапии. Инструменты. Nurs. Rehabil. 15 , 544–547 (2016).
Google Scholar
Грунау Р. В. и Крейг К. Д. Выражение боли у новорожденных: мимика и крик. Боль 28 , 395–410 (1987).
Артикул Google Scholar
Грунау, Р. Э., Оберландер, Т., Холсти, Л. и Уитфилд, М. Ф. Прикроватное применение Системы кодирования лица новорожденных при оценке боли у недоношенных новорожденных. Боль 76 , 277–286 (1998).
Артикул Google Scholar
Duhn Lenora, J. & Medves Jennifer, M. Систематический интегративный обзор инструментов оценки детской боли. Adv. Неонатальная помощь 4 , 126–140 (2004).
CAS Статья Google Scholar
Lawrence, J. et al. Разработка инструмента для оценки неонатальной боли. Neonatal Netw. 12 , 59–66 (1993).
CAS PubMed Google Scholar
Бенини, Ф., Джонстон, К. К., Фаучер, Д. и Аранда, Дж. В. Актуальная анестезия и обрезание новорожденных. JAMA 270 , 850–853 (1993).
CAS Статья Google Scholar
Carbajal, R. et al. (APN: поведенческая шкала оценки острой боли у новорожденных). Arch. Педиатр. 4 , 623–628 (1997).
CAS Статья Google Scholar
Стивенс Б. и Гиббинс С. Клиническая полезность и клиническое значение в оценке и лечении боли у уязвимых младенцев. Clin. Перинатол. 29 , 459–468 (2002).
Артикул Google Scholar
Стивенс Б., Джонстон, К., Петришен, П. и Таддио, А. Профиль боли у недоношенных детей: разработка и первоначальная проверка. Clin. J. Pain 12 , 13–22 (1996).
CAS Статья Google Scholar
Бай Дж. Письмо в редакцию. Боль 155 , 833–834 (2014).
Артикул Google Scholar
Sun, R. et al.Письмо в редакцию: необходимы стандартизированный перевод и проверка после перевода шкал боли: о чем нам говорят китайские исследования. Боль 155 , 834–835 (2014).
Артикул Google Scholar
Polkki, T., Korhonen, A., Axelin, A., Saarela, T. & Laukkala, H. Разработка и предварительная проверка шкалы оценки острой боли новорожденных (NIAPAS). Внутр. J. Nurs. Stud. 51 , 1585–1594 (2014).
Артикул Google Scholar
Бай, Дж. И Цзян, Н. Где мы: систематическая оценка психометрических свойств шкал оценки боли для использования у китайских детей. Pain Manag Nurs. 16 , 617–631 (2015).
Артикул Google Scholar
Национальная комиссия здравоохранения Китайской Народной Республики. Технические условия для взятия проб крови для скрининга на наследственное метаболическое заболевание новорожденных .Уведомление о технических спецификациях для скрининга неонатальных заболеваний (версия 2010 г.) Национальной комиссией здравоохранения Китайской Народной Республики. Weifushe No. (2010) 96,1–2 (Пекин, 2010).
Huang, X. Z. et al. Оценка трех шкал оценки боли, используемых для новорожденных, находящихся на ИВЛ. J. Clin. Nurs. 27 , 3522–3529 (2018).
Артикул Google Scholar
Каппессер, Дж.и другие. Специфические для боли реакции или индикаторы общей стрессовой реакции? Исследование дискриминантной валидности 5 хорошо зарекомендовавших себя инструментов оценки неонатальной боли. Clin. Дж. Пейн 35 , 101–110 (2019).
Артикул Google Scholar
Стивенс Б. в Клиническом руководстве по боли 2-е изд. (Редакторы Маккаффери, М. и Пасеро, К.) 626–673 (Мосби, Сент-Луис, Миссури, 1999).
Вс, З.Q. & Xu, Y. Y. в Medical Statistics 4 edn 150–153 People’s Medical Publishing House, Пекин, Китай, 2014).
Ведерхус, Б. Дж., Эйде, Г. Э. и Натвиг, Г. К. Психометрическое тестирование норвежской версии Профиля боли у недоношенных детей: инструмент оценки острой боли. Клиническое валидационное исследование. Внутр. J. Nurs. Практик. 12 , 334–344 (2006).
Артикул Google Scholar
Стивенс, Б. Дж. И др. Пересмотренный профиль боли у недоношенных детей (PIPP-R): первоначальная проверка и осуществимость. Clin. Дж. Пейн 30 , 238–243 (2014).
Артикул Google Scholar
Kozer, E. et al. Боль у младенцев младше 2 месяцев во время надлобковой аспирации и трансуретральной катетеризации мочевого пузыря: рандомизированное контролируемое исследование. Педиатрия 118 , e51 – e56 (2006).
Артикул Google Scholar
О’Салливан, А.Т., Роули, С., Эллис, С., Фаасс, К. и Петри, К.
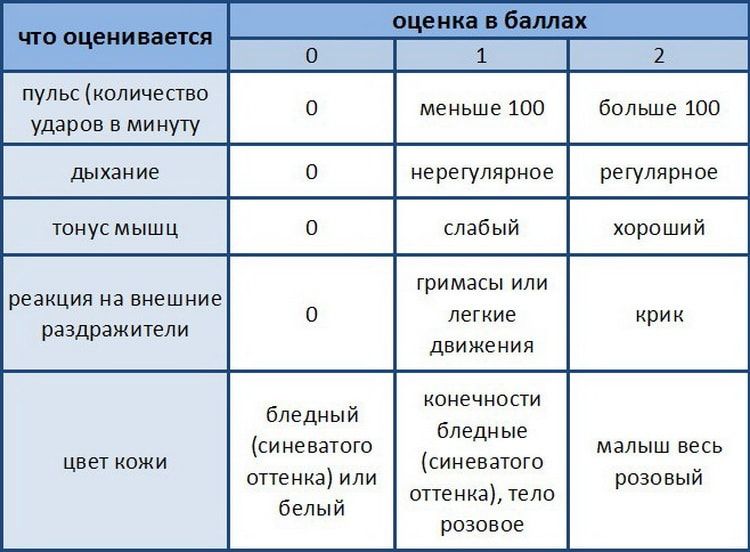
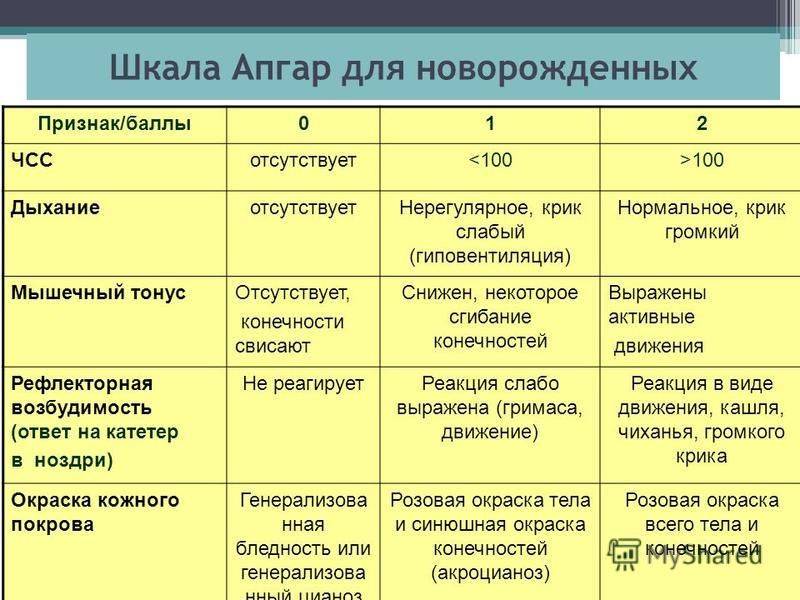 Новорожденный может делать до 40–45 дыхательных движений в минуту. Такая активная работа дыхательной системы оценивается по максимуму — 2 балла. При этом едва появившись на свет малыш громко кричит. Это говорит о хорошей работе легких. Если же кроха только плачет, но не кричит, а его голосок дрожит и дыхание медленное — врач ставит 1 балл за работу дыхательной системы. Если малыш не дышит и не издает никаких звуков — ставится 0 баллов.
Новорожденный может делать до 40–45 дыхательных движений в минуту. Такая активная работа дыхательной системы оценивается по максимуму — 2 балла. При этом едва появившись на свет малыш громко кричит. Это говорит о хорошей работе легких. Если же кроха только плачет, но не кричит, а его голосок дрожит и дыхание медленное — врач ставит 1 балл за работу дыхательной системы. Если малыш не дышит и не издает никаких звуков — ставится 0 баллов. 
 Такие как крик или первый вдох. Если основные безусловные рефлексы проявляются сразу — это 2 балла. В том случае когда рефлексы вызваны специалистами, но не сразу — 1 балл. Если же рефлексов у малыша нет — 0 баллов.
Такие как крик или первый вдох. Если основные безусловные рефлексы проявляются сразу — это 2 балла. В том случае когда рефлексы вызваны специалистами, но не сразу — 1 балл. Если же рефлексов у малыша нет — 0 баллов. 

 Это лишь некий тест на физиологические критерии жизнеспособности младенца.
Это лишь некий тест на физиологические критерии жизнеспособности младенца. При розовой окраске тела, но синюшности рук и ног ребенку выставляется 1 балл. Если кожа тела карапуза полностью розовая, это 2 балла. Поскольку у большинства малышей цвет кожи красный, а синюшность конечностей выявляется очень часто, этот параметр наиболее часто занижает общую сумму по Апгар (детям редко ставят 2 балла).
При розовой окраске тела, но синюшности рук и ног ребенку выставляется 1 балл. Если кожа тела карапуза полностью розовая, это 2 балла. Поскольку у большинства малышей цвет кожи красный, а синюшность конечностей выявляется очень часто, этот параметр наиболее часто занижает общую сумму по Апгар (детям редко ставят 2 балла).
 Оно радует и врачей, и новоиспеченных родителей.
Оно радует и врачей, и новоиспеченных родителей.
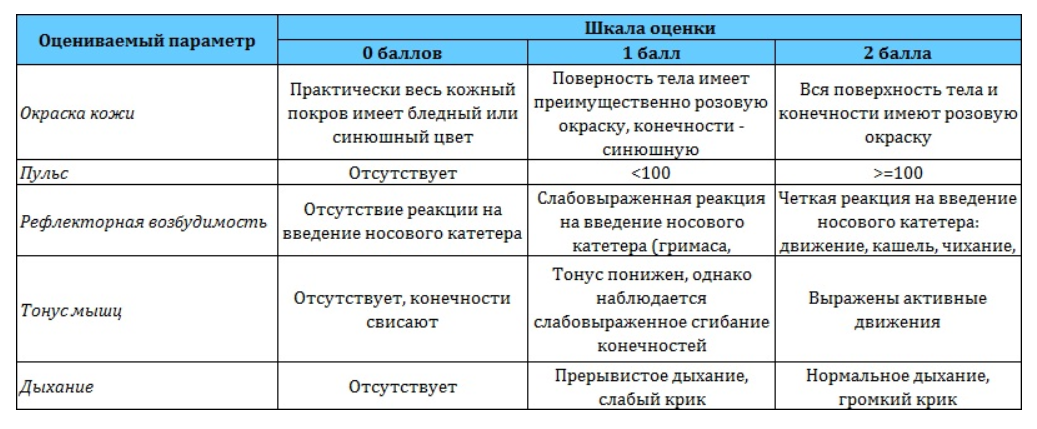 Ему нужна помощь акушеров и более тщательное наблюдение в первые недели после родов. Обычно такие оценки требуют третьего обследования на десятой минуте жизни.
Ему нужна помощь акушеров и более тщательное наблюдение в первые недели после родов. Обычно такие оценки требуют третьего обследования на десятой минуте жизни. После общего осмотра всем новорожденным проводят и другие обследования (анализ крови, анализ мочи, УЗД и прочие тесты), в результате чего определяется тактика по дальнейшему медицинскому сопровождению крохи.
После общего осмотра всем новорожденным проводят и другие обследования (анализ крови, анализ мочи, УЗД и прочие тесты), в результате чего определяется тактика по дальнейшему медицинскому сопровождению крохи.